можно или нет на ранних и поздних сроках, инструкция по применению таблеток, состав, аналоги
Тошнота, банальное несварение, тяжесть и изжога — далеко не полный список неприятных симптомов, сопровождающих женщину во время вынашивания ребенка. Многие будущие мамы задаются вопросом, какие лекарства разрешено принимать, чтобы облегчить состояние и не допустить его дальнейшего ухудшения. Можно ли использовать в лечении недостаточности поджелудочной железы ферментные препараты, в частности, «Панкреатин» при беременности?
Содержание материала:
Можно ли принимать Панкреатин при беременности в 1, 2, 3 триместре
При вынашивании ребенка возникшие проблемы с пищеварением нужно решать путем корректировки системы питания. Лучше употреблять пищу до шести раз в течение дня небольшими частями, отказавшись от вредной еды: жареных, острых, жирных и экзотических блюд, фастфуда, обилия сладкого и мучного. Если женщина до беременности имела проблемы с поджелудочной железой, скорее всего, панкреатит даст о себе знать в этот сложный для организма будущей мамы период.
При возникновении изжоги, тяжести в желудке, проблем с опорожнением кишечника беременной надо обратиться за консультацией к врачу. Самостоятельно назначать себе лекарства, компенсирующие недостаток ферментов, нельзя. Определить степень запущенности болезни и дозировку медикаментов сможет только доктор.
«Панкреатин» считается безопасным препаратом, его можно применять на разных сроках беременности. Это лекарство не содержит токсичных компонентов, способных оказать тератогенное действие.
Состав (действующее вещество) препарата
Таблетки «Панкреатина» состоят из нескольких компонентов, главными из которых являются животные ферменты амилаза, липаза и протеаза. Каждый из них имеет свое назначение. Работая в комплексе, эти вещества оказывают положительное влияние на функционирование органов ЖКТ.
- Амилаза участвует в процессе расщепления углеводов.
- Липаза растворяет, разделяет и переваривает жиры.
- Протеолитические ферменты отвечают за белковый обмен в организме.

В каких случаях назначают лекарственное средство
Этот ферментативный препарат назначают при недостаточной экзокринной функции поджелудочной железы, а также при погрешностях в диете. В состав медикамента входит и вещество трипсин, которое снижает интенсивность болевых ощущений в эпигастральной области.
Гастроэнтерологи советуют использовать «Панкреатин» беременным в терапии при таких дисфункциях пищеварительных органов, как:
- недостаточное переваривание пищи;
- диспепсия, проявляющаяся в виде болезненных ощущений в животе, изжоги, тошноты;
- нарушение работы желчного пузыря;
- переедание;
- панкреатит в хронической форме;
- воспалительные заболевания органов ЖКТ;
- недостаточное измельчение пищи в случае нарушений работы нижней челюсти.
Также врачи советуют принимать это лекарственное средство при отравлении после снятия острых симптомов воспалительного процесса.
Инструкция по применению на разных сроках беременности
Принимать препарат нужно в соответствии со схемой и в тех дозах, которые прописал лечащий врач.
В инструкции по применению указано, что в период беременности одномоментно можно выпить максимум две таблетки «Панкреатина». Средство принимают до четырех раз за день вместе с пищей или сразу после еды.
- В первом триместре гестации, в период, когда закладываются будущие органы малыша, акушеры-гинекологи советуют воздержаться от приема любых лекарств (кроме витаминных комплексов). Если же возникла острая необходимость использовать ферментативный препарат, это можно сделать однократно, не превышая указанную дозировку.
- Во втором триместре «Панкреатин» и его аналоги разрешены к применению после консультации с гастроэнтерологом, который разработает схему терапии, исходя из индивидуальных особенностей организма матери и течения беременности.
- На более поздних сроках вынашивания ребенка растущая матка начинает сдавливать органы пищеварения женщины, что отрицательно влияет на их нормальное функционирование. Поэтому в третьем триместре доктора советуют принимать «Панкреатин» чаще всего.

Лекарственное взаимодействие
Препарат препятствует усвоению железа, поэтому после отмены ферментного медикамента желательно не забывать о приеме специальных витаминно-минеральных комплексов.
Не имеет смысла пить «Панкреатин» при беременности совместно с лекарствами, действие которых направлено на снижение кислотности. При таком сочетании пищеварительное средство будет малоэффективным.
Противопоказания, побочные эффекты и передозировка
Говоря об использовании препарата женщинами, вынашивающими ребенка, нужно помнить, что на ранних сроках беременности лучше отказаться от приема «Панкреатина» или же свести к минимуму дозу лекарства.
В целом, медикамент имеет следующие противопоказания:
- реакция индивидуальной сверхчувствительности к какому-либо из элементов, входящих в состав лекарственного средства;
- воспалительный процесс в поджелудочной железе в стадии обострения;
- проблемы с проходимостью кишечника.

При использовании «Панкреатина» также могут проявиться побочные действия препарата, которые бывают настолько выраженными, что ставится вопрос об отмене лекарства.
Иногда возникают:
- сыпь, зудящие дерматозы;
- кишечная непроходимость;
- ощущение тяжести в животе, приступы тошноты и рвоты;
- нарушение всасывания витамина B9, необходимого на ранних сроках беременности для нормального развития плода.
Согласно проведенным клиническим исследованиям, побочные эффекты от приема препарата возникают нечасто, но при наличии сопутствующих заболеваний органов пищеварения следует иметь в виду возможное ухудшение состояния и взвесить вероятные риски.
Если использовать «Панкреатин» с превышением рекомендованной дозы, в крови фиксируется избыточное количество мочевой кислоты, что может спровоцировать образование камней в почках. При появлении этого симптома необходимо срочно прекратить прием средства.
Аналоги Панкреатина
Таблетки «Панкреатин» в случае необходимости можно заменить точными по составу аналогами, которые могут отличаться лишь дозой действующего вещества.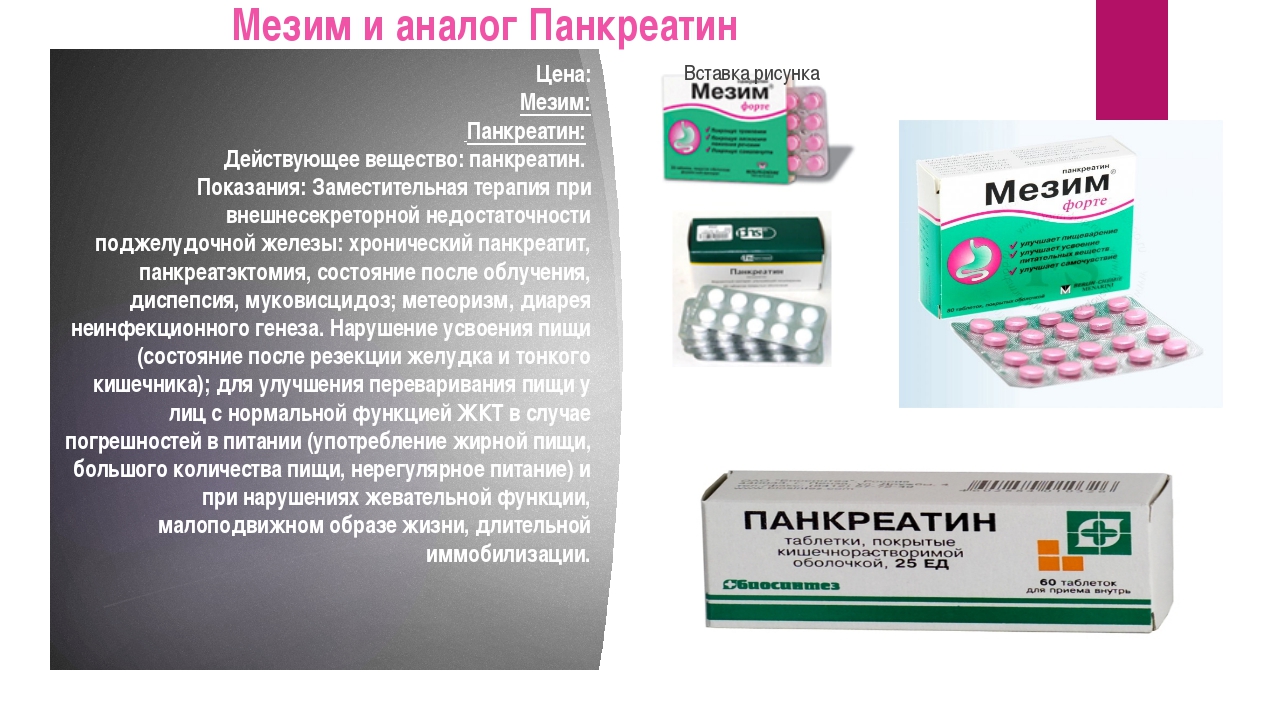 Часто они имеют более высокую цену, но являются популярными среди потребителей из-за активной рекламы.
Часто они имеют более высокую цену, но являются популярными среди потребителей из-за активной рекламы.
К полным аналогам «Панкреатина» относятся:
- «Мезим форте»;
- «Фестал»;
- «Панзинорм»;
- «Панкреазим»;
- «Пензитал»;
- «Энзистал»;
- «Креон 10 000»;
- «Энзибене 10 000»;
- «Микразим»;
- «Пангрол».
При применении любого из аналогов лекарства во время беременности нужно предварительно проконсультироваться с лечащим врачом, чтобы правильно подобрать дозу и исключить возможность возникновения побочных эффектов.
панкреатин при беременности — 25 рекомендаций на Babyblog.ru
Обязательно сохраните.
СПАСИБО ЛЕНЕ: http://www.babyblog.ru/user/lenta/id1037107
Простуда1. Ибупрон - сильное обезболивающие средство, быстро действует, в виде шипучих таблеток щадит желудок, а в свечах удобен для малышей.
5. Парацетамол (панадол, эффералган) - великолепное жаропонижающее, незаменим для астматиков.
2. Колдрекс - отличный сосудосуживающий препарат. Быстро действует, потому что его растворяют в горячей воде.
3. Назол - избавляет от насморка и не дает пересыхать слизистой оболочке носа, действует 12 часов.
4. Нурофен - скорая помощь, действует быстро. Для малышей есть свечи, но сильно ухудшает качество крови.
6. Полиоксидоний - стимулирует иммунную систему, назначают детям, пригоден для экстренной помощи и для профилактики во время эпидемии ОРВИ.
7. Рибомунил - восстанавливает иммунитет, рекомендован детям как самое эффективное средство.
8. Санорин - самое быстрое средство от насморка с противоаллергическими компонентами.
9. Флукол-Б - дешевый и эффективный препарат, но содержит 8% алкоголя и противопоказан водителям.Печень
1. Антраль - отечественный оригинальный препарат, ему нет аналогов в мире, защищает клетки печени от любой микробной агрессии.
2. Галстена - капли, незаменимое лекарство для маленьких детей.
3. Лиолив - улучшает состояние печени при желтухах (пониженный билирубин).
4. Липоферон - препарат принимают через рот, он дешевле инъекционных интерферонов в 5 раз!5. Оротат калия - улучшает работу печени, синтез белка, общий обмен веществ.
6. Силимарин-гексал - растительный препарат. В нем содержится намного больше действующего вещества, чем в его аналогах: карсиле, силиборе, гепабене.
7. Холензим - желчегонный недорогой препарат, помогает перевариванию пищи, улучшает выработку ферментов.
8. Холивер - желчегонный препарат растительного происхождения.
9. Хепель - гомеопатическое немецкое средство без побочных действий.
10. Эссенциале - уже 20 лет нет более действенного препарата для лечения печени.Желудок
1. Альтан - растительный препарат отечественного производства, незаменим при язвенной болезни.
Облепиховое масло - уменьшает воспалительные процессы в желудке.
2. Ацидин-пепсин - повышает кислотность в желудке.
3. Гастритол - капли растительного происхождения, хороши для малышей.
4. Мотилиум - нормализует моторику желудка, улучшает продвижение пищи по желудку.
5.
6. Париет - из последнего поколения препаратов, которые хорошо снижают кислотность в желудке.
7. Пилобакт - новейшее средство от хеликобактера.
8. Ренорм - отечественный фитоконцентрат с сильным противовоспалительным действием, нормализует пищеварение.
9. Риабал - хорошо снимает спазмы в желудке, его назначают детям. Есть в виде сиропа и в каплях.
10. Фосфалюгель - хорошо снимает приступы изжоги, менее токсичен, чем аналоги.Глаза
1. Зовиракс - глазная мазь, незаменима при конъюнктивитах вирусной природы.
2. Квинакс - лучшее профилактическое средство при катаракте.
3. Корнерегель - гель, хорошо восстанавливает слезную пленку на роговице глаза.
4. Ксалаком - в нем соединены два препарата ксалатан и тималол. Они усиливают действие друг друга.
5. Ксалатан (траватан) - эффективен при глаукоме, можно капать один раз в сутки.6. Систейн - искусственная слеза, преимущество - можно капать раз в сутки. 
7. Униклофен - хорошее нестероидное противовоспалительное средство в каплях.
8. Флоксал - капли, антибиотик, действует на широкий спектр микроорганизмов.
9. Флоксаловая мазь - незаменима при бактериальных конъюнктивитах.
10. Циклоксан - сильный антибиотик в каплях, панацея от острых конъюнктивитов.Уши
1. Амоксицилин - антибиотик, активно борется с основными возбудителями, вызывающими ЛОР-заболевания.
2. Клавициллин-амоксициллин + клавулановая кислота - помимо чувствительных к амоксицилину микроорганизмов, препарат активно действует и на некоторые виды бактерий.
3. Отофа - ушные капли, антибиотик применяют при воспалительных заболеваниях среднего уха.
4. Отипакс - комбинированный препарат для местного применения с выраженным обезболивающим и противовоспалительным действием. Сочетание в нем феназона и лидокаина сокращает время наступления анестезирующего эффекта.
5. Нимесулид - оказывает одновременно обезболивающее, противовоспалительное и жаропонижающее действие.
6. Нокспрей - при введении через полость носа вызывает сужение слизистой оболочки, уменьшает ее отек, а также отечность вокруг устьев евстахиевых труб, улучшает дренаж при евстахиите и отите.
7. Ципрофлоксацин - эффективно местное средство при отитах, оказывает противовоспалительное, противозудное и сосудосуживающее действие, уменьшает отеки.
8. Цефаклор, цефиксим, цефподоксим, цефпрозил, цефуроксим - это цефалоспорины второго и третьего поколения. Их назначают тем, на кого не действует ампициллин.
9. Эдас-125 тонзиллин - гомеопатические капли, назначают детям с 2-х лет при отитах, аденоидах, хроническом тонзиллите с водой или на кусочке сахара.
10. Эритромицин - назначают тем, у кого аллергия на препараты пенициллинового ряда.Нервы
1. Венлаксор - антидепрессант практически без побочных эффектов, быстро выводит из тяжелой депрессии.
2. Бусперон - сильное противотревожное средство, не создает эффекта заторможенности. Можно применять водителям и студентам перед экзаменом.
3. Гидазепам - мягкое снотворное, не влияет на реакцию водителя. Но к нему можно привыкнуть - больше месяца пить нельзя!
4. Зипрекса - не имеет серьезных побочных действий, оказывает помощь мгновенно.
5. Имован (сонап, сомнол, сонаван) - самые современные снотворные средства.
6. Паксил - антидепрессант, хорошо устраняет панику, страх, навязчивые состояния (фобии), помогает от анорексии, а также побочно удлиняет течение полового акта.
7. Праместар - улучшает память вообще и упрощает запоминание информации.
8. Рисполепт - действует долго, удобен - растворяется во рту как конфета.
9. Сульпирид (эгланил) - одновременно лечит нервы и желудок. Еще плюс: сегодня выпил - сегодня результат.
10. Финлепсин - лечит судороги и невриты, а также стабилизирует настроение.Почки
1. Аксеф - антибиотик, удобен тем, что можно принимать как таблетки, а можно вводить инъекционно. Он продается поштучно в комплекте с растворителем.
2. Блемарен - самый эффективный растворитель камней в почках.
3. Канефрон - растительный препарат без побочных действий.
4. Мовалис - свечи, негормональное противовоспалительное средство, которое не раздражает слизистую оболочку прямой кишки.
5. Нефрофит - комбинированный фитопрепарат с противовоспалительным и мочегонным действием. Без побочных эффектов, назначают детям с 5 лет и беременным.
6. Офлоксин - не агрессивен для желудка, редко вызывает аллергии.
7. Уросепт - свечи, действуют только на мочевыводящую систему.
8. Уролесан - растительный препарат, хорошо выводит песок из почек, часто назначают детям. Есть в виде сиропа.
9. Флемоклав солютаб - широкий спектр антимикробного действия, рекомендуют ослабленным больным.
10. Цефтриаксон - антибиотик широкого спектра действия с минимумом побочных эффектов, разрешен для применения даже беременным.Простата
1. Азитрокс - антибиотик, удобен - одна таблетка в неделю.
2. Гатифлоксацин - самый новый антибиотик, быстродействующий.
3. Зоксон - дает минимум побочных эффектов, удобен - одна таблетка на ночь.
4. Пенистен - уменьшает объем простаты, снижет риск развития рака предстательной железы.
5. Простамол УНО - растительный препарат без побочных эффектов.
6. Простатилен (Витапрост) - вытяжка из предстательной железы крупного рогатого скота, биостимулятор.
7. Протефлазид - растительный иммуностимулятор, эффективен при простатите.
8. Фокусин - не снижает артериальное давление.
9. Фунид - противогрибковый препарат последнего поколения.
10. Юнидокс солютаб - антибиотик широкого спектра действия, хорошо проникает в ткань предстательной железы.Суставы
1. Аспирин - незаменим при подагре.
2. Алфлутоп - улучшает обмен крови и активизирует процессы обмена в мышцах.
3. Дона - укрепляет хрящевую ткань.
4. Диклоберл - негормональный противовоспалительный препарат. Применяют в свечах, но можно делать и уколы.
5. Диклофен - меньше других дает побочных эффектов.
6. Диклофенак - эффективный, но влияет на состояние крови.
7. Кетанов - эффективный инъекционный препарат.
8. Олфен - удобен тем, что есть в свечах, не страдает слизистая желудка.
9. Остеогенон - эффективный хондопротектор, избавляет суставы от разболтанности.
10. Ретаболил - улучшает периферическое кровообращение.Горло
1. Анаферон - хорошее гомеопатическое средство для лечения вирусных инфекций верхних дыхательных путей.
2. Колустан - аэрозоль, хорошо снимает отеки при воспалениях.
3. Люголь, растворенный в глицерине - лучшее наружное средство при ларингите.
4. Пропосол-Н - имеет выраженные антимикробные и противовоспалительные свойства, не оказывает раздражающего действия на организм.
5. Синупрет - обладает антибактериальным и антиотечным действием, может назначаться детям - есть в виде капель.
6. Тонзилгон - противовоспалительное и обезболивающее средство, способствует уменьшению отека слизистой оболочки дыхательных путей.
7. Тонзилотрен - повышает активность слизистой оболочки.
8. Флемоксин солютаб - эффективный быстрорастворимый антибиотик при гнойной ангине, применяют как вовнутрь, так и для полоскания.
9. Фарингосепт - антисептическое средство, приятное на вкус (рассасывается во рту). Не влияет на кишечную микрофлору.
10. Фалиминт - средство с охлаждающим действием для лечения заболеваний полости рта и глотки. Незаменим накануне операций, при протезировании зубов и для лекторов.Перед применением обязательно проконсультируйтесь с врачом, некоторые лекарства имеют противопоказания и могут навредить вашему здоровью!
Белосалик (380руб) и Акридерм СК (40руб)
Бепантен (250руб) и Декспантенол (100руб)
Бетасерк(600руб) и Бетагистин (250руб)
Быструмгель (180руб) и Кетопрофен (60руб)
Вольтарен (300руб) и Диклофенак (40руб) - принимать под прикрытием альмагеля или ему подобных препаратов, в противном случае - ЯЗВА Вам гарантированна!
Гастрозол (120руб) и Омепразол (50руб)
Детралекс (580руб) и Венарус (300руб)
Дифлюкан (400руб) и Флуконазол (30руб)
Длянос (100руб) и Риностоп(30руб)
Зантак (280руб) и Ранитидин (30руб)
Зиртек (220руб) и Цетиринакс (80руб)
Зовиракс (240руб) и Ацикловир (40руб)
Иммунал (200руб) и Эхинацеи экстракт (50руб)
Имодиум (300руб) и Лоперамид (20 руб)
Йодомарин (220руб) и Калия йодид (100руб)
Кавинтон (580руб) и Винпоцетин(200руб)
Кларитин (180руб) и Лорагексал (60руб)
Клацид (600руб) и Кларитромицин (180руб)
Лазолван (320руб) и Амброксол (20руб)
Ламизил (400руб) и Тербинафин (100руб)
Лиотон-1000 (350руб) и Гепарин-акригель 1000 (120руб)
Ломилан (150руб) и Лорагексал (50руб)
Максидекс (120руб) и Дексаметазон (40руб)
Мезим(300руб) и Панкреатин (30руб)
Мидриацил (360руб) и Тропикамид (120руб)
Мирамистин (200руб) и Хлоргексидин (10руб)
Мовалис (410руб) и Мелоксикам (80руб)
Нейромультивит (250руб) и Пентовит (50руб)
Но-шпа (150руб) и Дротаверина гидрохлорид (30руб)
Нормодипин (620руб) и Амлодипин (40руб)
Нурофен (120руб) и Ибупрофен (10руб)
Омез (180руб) и Омепразол (50руб)
Панадол(50руб) и Парацетамол (5руб)
Панангин (140руб) и Аспаркам (10руб)
Пантогам (350руб) и Пантокальцин (230руб)
Ринонорм (50руб) и Риностоп (20руб)
Сумамед (450руб) и Азитромицин (90руб)
Трентал(200руб) и Пентоксифиллин (50руб)
Трихопол (90руб) и Метронидазол (10руб)
Троксевазин (220руб) и Троксерутин (110руб)
Ультоп (270руб) и Омепразол (50руб)
Фастум-гель (250руб) и Кетопрофен (70руб)
Финлепсин (280руб) и Карбамазепин (50руб)
Флюкостат (200руб) и Флуконазол (20руб)
Фурамаг (380руб) и Фурагин (40руб)
Хемомицин (300руб) и Азитромицин (100руб)
Энап (150руб) и Эналаприл (70руб)
Эрсефурил (400руб) и Фуразолидон (40руб)
Панкреатин при беременности
Будущие мамы знают, насколько важно их здоровье на протяжении всех месяцев ожидания крохи. Ведь от состояния их организма зависит, как развивается малыш. Но беременность – это время, когда нередко обостряются хронические заболевания, например, панкреатит. На помощь могут прийти медпрепараты. При беременности врач может назначить Панкреатин. Но женщин беспокоит безопасность лекарства. Потому необходимо изучить информацию относительно особенностей приема данного препарата.
Ведь от состояния их организма зависит, как развивается малыш. Но беременность – это время, когда нередко обостряются хронические заболевания, например, панкреатит. На помощь могут прийти медпрепараты. При беременности врач может назначить Панкреатин. Но женщин беспокоит безопасность лекарства. Потому необходимо изучить информацию относительно особенностей приема данного препарата.
Можно ли Панкреатин при беременности?
В составе препарата содержатся ферменты, которые способствуют улучшению пищеварения. Они полностью соответствуют ферментам поджелудочной железы человека. Если их выработка нарушена, то средство поможет справиться с проблемой.
Если врач рекомендует данное лекарство, а у женщины есть сомнения в необходимости приема, она может задать ему все вопросы. Доктор подробно расскажет, можно или нет Панкреатин при беременности, в каких ситуациях его прием обоснован.
Ведь у препарата есть свои противопоказания и особенности. С одной стороны, это лекарство недостаточно изучено относительно его влияния на беременных и кормящих, потому его прием назначают только в случае явной необходимости. С другой стороны, существуют исследования, которые показали, что лекарство не оказывает негативного воздействия на плод. Потому однозначного ответа на вопрос, можно ли беременным Панкреатин, нет. Всё зависит от состояния женщины, от течения беременности, а также от того, принимает ли будущая мама какие-либо медикаменты. Если врач обосновывает свое назначение, дает аргументированные пояснения, то стоит прислушаться к нему и принимать лекарство.
Помимо хронического панкреатита существуют и другие ситуации, в которых доктор может выписать препарат:
- при гастрите с пониженной кислотностью;
- некоторые расстройства пищеварения, вызванные заболеваниями печени;
- перед УЗИ.
Панкреатин при беременности на ранних сроках могут назначить из-за проблем с ЖКТ, обусловленных токсикозом. Ведь в организме происходят изменения, которые могут привести к проблемам с пищеварением. Усугубляется ситуация погрешностями в диете или перееданием. Панкреатин при беременности в 1 триместре можно принимать, но исключительно по рекомендации врача. Ведь в этот период любые медикаменты пить нежелательно.
Если у женщины имеется индивидуальная непереносимость к компонентам средства, то его принимать нельзя.
Правила приемаКурс лечения назначает доктор. Обычно рекомендуют выпивать по 1-2 таблетки до 4 раз в день. Принимать лекарство следует во время еды или сразу после. Запить средство надо водой с пищевой содой или же можно использовать Боржоми. Глотать таблетки нужно целиком, не разжевывая. Продолжительность терапии может варьироваться. Зависит это от состояния здоровья и сопутствующих диагнозов.
Некоторые препараты необходимо отменять перед родами, так как они могут попасть в грудное молоко. Но Панкреатин при беременности в 3 триместре можно пить даже непосредственно перед родоразрешением. Если есть показания, то врачи могут посоветовать не прекращать прием и во время лактации.
Панкреатин при беременности во 2 триместр также допускается, как и в остальных двух. Но опять же, исключительно под контролем специалиста.
Некоторые женщины считают, что принимать лекарство можно при любых расстройствах пищеварения, включая запор и изжогу. Но на самом деле при таких проблемах данные таблетки не помогут. Средство наоборот может усилить изжогу и спровоцировать запор, потому лучше спросить совета у врача.
Панкреатин при беременности: безопасность препарата
Организм беременной женщины подвергается значительным изменениям, поэтому нередко будущая мама может сталкиваться с такими проблемами как запоры, тошнота и рвота. По результатам обследования врач может назначить прием Панкреатина. Многие женщины обеспокоенные здоровьем будущего малыша задаются таким вопросом: можно ли пить Панкреатин при беременности?
Особенности работы пищеварительной системы при беременности
С самого начала беременности женский организм начинает перестраиваться. Работа пищеварительных органов также начинает изменяться. Все это происходит за счет активной выработки прогестерона — гормона способствующего расслаблению мышц матки. Это необходимо, потому что в случае внезапного сокращения мышц у женщины может произойти выкидыш. Воздействие происходит также и на мускулатуру ЖКТ.
За счет этого расслабления пища недостаточно быстро продвигается по кишечнику, токсины всасываются через кровь, будущая мамочка начинает чувствовать тошноту и изжогу. Кроме того, могут появиться запоры в хронической форме. Изжога возникает за счет того, что из-за расслабления мышц желудочный сок начинает вытекать в пищевод. На последних сроках беременности эта проблема проявляется наиболее часто, потому что матка, увеличиваясь в размерах, начинает сдавливать желудок.
Состав Панкреатина
В состав препарата входят следующие вещества:
- липаза;
- химотрипсин;
- трипсин;
- альфа-амилаза.
Эти ферменты получают в результате убоя скота, после чего их высушивают и покрывают специальной оболочкой. Ферменты схожи с теми, которые вырабатывает поджелудочная железа человека, поэтому они не могут представлять опасности для организма. Таблетку не рекомендуется раздавливать или разжевывать, потому что желудочный сок может негативно повлиять на ее действие.
Применение Панкреатина беременными
Фармацевтическая компания, занимающаяся производством этого препарата, опровергла все опасения по поводу того, что прием Панкреатина при любом сроке беременности может разрушительно воздействовать на плод, провоцировать патологии. Поэтому медикамент разрешен к приему женщинам в этот непростой период. Необходимость назначения препарата бывает только в том случае, если проблема усугубилась и иными способами справиться с этим невозможно. Иногда медикамент назначают в период грудного вскармливания, если организм женщины еще не успел восстановиться.
Рекомендуем узнать, какую пользу и вред может принести корица при беременности.
Читайте: можно ли при герпесе во время беременности применять Инфагель.
Основные показания для приема этого лекарственного средства:
- панкреатит в хронической форме;
- наследственные нарушения работы поджелудочной железы;
- тошнота и рвота, метеоризм;
- нарушения работы ЖКТ, вследствие малоподвижного образа жизни;
- неправильное питание;
- перед проведением УЗИ или рентгена органов живота и малого таза.
Важно! Прием препарата назначается во время или сразу после приема пищи. Дозировку рассчитывает только врач в соответствии с результатами анализов.
Особенности приема препарата на разных сроках беременности
1 триместр беременности — наиболее опасный период, потому что любое воздействие лекарственного препарата на организм женщины может спровоцировать сбой в развитии эмбриона. Панкреатин назначается при беременности, в особенности на ранних сроках, только тогда, когда за счет чрезмерного выделения токсинов есть риск поражения плода.
Во 2 триместре токсикоз уже перестает докучать женщине, ребенок начинает шевелиться. Этот период можно назвать самым благоприятным, потому что малыш еще не достиг такого размера, чтобы сдавливать внутренние органы. Применение препарата необходимо в случае хронических заболеваний. Назначать дозировку может только врач гастроэнтеролог с разрешения гинеколога. В этот период чаще всего назначают Панкреатин при беременности. Можно или нет, в каждом конкретном случае определяет врач после полного обследования.
На 3 триместре беременности плод уже имеет достаточно большой размер, это может спровоцировать нарушения ЖКТ. Даже в этот период прием медикаментов должен осуществляться строго под контролем специалиста, не исключен риск негативного воздействия на плод и на организм будущей матери.
Советуем прочитать, можно ли пить кефир беременным.
Рекомендуем узнать, почему беременным нельзя носить каблук.
Читайте, как на желудочно-кишечный тракт влияет кисель при беременности.
Противопоказания и побочные действия
К противопоказаниям можно отнести индивидуальную непереносимость какого-либо компонента. Не рекомендуется применять при обостренной форме панкреатита.
При длительном и бесконтрольном применении препарата может возникнуть аллергическая реакция. Поэтому необходимо проводить предварительное обследование, назначая Панкреатин. Противопоказания при беременности в отдельных случаях определяет врач.
Действие Панкреатина в сочетании с другими препаратами
В инструкции по применению препарата указано, что в результате приема Панкреатина снижается всасываемость организмом фолиевой кислоты. Как известно, фолиевая кислота не может самостоятельно вырабатываться. В некоторых ситуациях это может привести к анемии, что в свою очередь спровоцирует выкидыш или патологию плода. Особенно внимательно нужно контролировать прием Панкреатина беременным на первых неделях.
Отзывы
Мнения женщин, которым назначали пить Панкреатин:
Еще до беременности у меня обнаружили хронический панкреатит и язву желудка. На 5 неделе, был сильнейший токсикоз, при этом было желание есть все подряд без разбора. Начались кишечные спазмы, стала периодически терять сознание. На мой вопрос: можно ли беременным Панкреатин, врач ответил положительно, но бывают случаи, когда назначают другие препараты. Уже на 4 день применения мне стало значительно легче, запоров больше не было. Теперь соблюдаю диету, и проблем больше не возникает.
Лена, Курск.
В первый триместр беременности очень плохо себя чувствовала. Был токсикоз, изжога, проблемы со стулом. Пошла на прием к доктору, назначили пить Панкреатин. Врач сразу объяснил, что эти ферменты не принесут вреда для эмбриона. Уже через неделю состояние улучшилось. Нельзя однозначно ответить на вопрос, можно ли назначать Панкреатин при первых неделях беременности, все зависит от состояния организма. На здоровье ребенка прием препарата не сказался, родился здоровый малыш.
Светлана, Воронеж.
На протяжении всей беременности беспокоили сильнейшие приступы боли в поджелудочной железе. Панкреатин действительно помог. Принимала сразу же после еды.
Кристина, Тамбов.
Не стоит принимать Панкреатин во время беременности, руководствуясь рекомендациями родственников или знакомых. При некоторых патологиях в организме матери препарат может быть губителен для плода.
Похожие статьи
Можно ли пить панкреатин при беременности?
Проблемы пищеварения беспокоят многих людей. Характерны они и тем женщинам, которые вынашивают детей. Если до беременности они имели неприятности с желудочно-кишечным трактом, то во время нее самочувствие может ухудшиться. Бывает и так, что сбои в работе ЖКТ возникают у тех будущих мамочек, которые вообще никогда ними не страдали. Что делать в таких случаях женщинам? Можно ли им применять для облегчения состояния лекарство Панкреатин?
Беременность и система пищеварения
Проблемы с работой желудочно-кишечного тракта в период вынашивания ребенка обусловлены изменениями, которые происходят в женском организме. Известно, что с первых дней беременности меняется гормональный фон. Заметно повышается в крови количество прогестерона. Это расслабляет гладкую мускулатуру матки, чтобы исключить угрозу выкидыша. Однако увеличение показателя прогестерона влияет не только на матку, но и на все органы брюшной полости. В их числе — система пищеварения и ее составляющие. Когда мышцы кишечника теряют тонус, то они хуже справляются с продвижением каловых масс. Женщины ощущают это хроническими запорами. А когда каловые массы застаиваются, они начинают выделять токсины, которые попадают в кровь и провоцируют у беременных приступы тошноты, рвоты, способствуют ухудшению самочувствия.
Изжога — еще один неприятный симптом, который сопровождает беременность. Ее причина, опять же, кроется в действии прогестерона. Он расслабляет сфинктер, который защищает пищевод от обратного заброса еды из желудка. Именно кислотное содержимое, попадающее в ослабленный пищевод, провоцирует изжогу. А когда в третьем триместре плод активно растет, матка увеличивается, то ситуация с изжогой может еще больше усугубиться.
Характеристика Панкреатина
Лекарственное средство выпускается в таблетированной форме. Его основные действующие компоненты — ферменты животного происхождения. Вспомогательными являются хлорид натрия, диоксид титана, стеарат натрия, микрокристаллическая целлюлоза, тальк.
Главное назначение Панкреатина состоит в полном расщеплении углеводов, белков и жиров, усилении всасывания питательных веществ в двенадцатиперстной кишке.
Защищает активные ферментные вещества от кислотной среды желудочного сока специальная оболочка таблеток. Поэтому Панкреатин назначают в качестве заместительной ферментной терапии при хроническом панкреатите, диспепсии, после панкреатэктомии, при кистозном фиброзе. Лекарство справляется с неинфекционной диареей, метеоризмом, хроническими заболеваниями желчевыводящих путей.
Доза препарата варьируется от одной до четырех таблеток, которые необходимо принимать при каждой трапезе. Что касается противопоказаний, то изготовитель указывает на кишечную непроходимость и острый панкреатит. Побочными эффектами лекарства могут быть тошнота, нарушение стула, дискомфорт в эпигастральной области.
Панкреатин и беременность
Так стоит ли применять это лекарство будущим мамам? Напомним, что в графе противопоказаний нет запрета на прием средства беременными. Изжогу, которая часто их беспокоит, препарат не устраняет, ведь он стимулирует секрецию желудочного сока, а значит, сфинктер будет пропускать в пищевод больше кислотного содержимого, усиливая изжогу. То есть лекарство при наличии у беременной изжоги ситуацию лишь усугубит.
А как же оно повлияет на запоры при беременности? В инструкции нет информации о том, что препарат может их провоцировать. Но там речь идет о том, что побочными эффектами его приема может быть тошнота. Значит, и этот неприятный признак беременности Панкреатин не устранит.
Веской причиной лечиться этим средством является наличие у беременной женщины хронического панкреатита и гастрита с пониженной секрецией желудочного сока. Когда сбои в работе поджелудочной железы являются угрозой для здоровья матери, то лекарство принимать можно. В этом случае риск будет оправдан. Но назначить беременной Панкреатин либо его аналоги должен врач. Он же и пропишет схему лечения. А еще этот препарат при необходимости назначают будущим мамам перед ультразвуковым обследованием органов малого таза.
Панкреатин при беременности: противопоказания и инструкция по применению на ранних сроках и стоит ли принимать во время 3 триместра
Проблемы с пищеварением – частое явление, возникающее в период ожидания ребенка. Допустимо ли пить Панкреатин, если беременную беспокоят нарушения в работе ЖКТ? Какие особенности использования препарата? Ответы найдете в статье.
Панкреатин при беременности: показания к применению
Панкреатин – лекарственный препарат на ферментной основе. Он способствует улучшению процесса переработки пищи для ее дальнейшего усвоения организмом с целью получения необходимых полезных микроэлементов и витаминов. Препарат назначают в период вынашивания ребенка, как дополнительный источник ферментов, вырабатываемых поджелудочной железой.
Как действует лекарство
Главными компонентами, которые входят в состав Панкреатина, являются протеаза, амилаза и липаза. Каждое вещество выполняет определенную функцию:
- Протеаза расщепляет аминокислоты в белках.
- Амилаза участвует в процессе расщепления углеводов, вырабатывает мальтозу при разложении гликогена и крахмала.
- Липаза растворяет, переваривает и распределяет жиры.
При попадании в кишечник ферменты таблетки улучшают работу секреторной функции поджелудочной железы, восполняя необходимые для организма естественные органические вещества. Таким образом, Панкреатин стабилизирует работу органов ЖКТ, способствует перевариванию еды, вследствие чего стимулируется адсорбция полезных микроэлементов в кровь.
Формы выпуска и аналоги
Существует две формы выпуска Панкреатина: таблетки и драже. Количество активного вещества составляет 100 мг и 500 мг. Таблетки покрыты оболочкой, которая растворяется после попадания в кишечник.
Аналоги препарата:
- Пангрол – капсулы, имеющие идентичный состав с компонентами Панкреатина.
- Мезим – таблетки, которые пьют после употребления жирной, тяжелой пищи. Улучшают процесс переваривания.
- Фестал – применяют при панкреатите хронической формы и функциональных заболеваниях кишечника.
- Пензитал – в состав препарата входит компонент панкреатин (порошок).
- Энзибене – кишечнорастворимые таблетки, идентичны по составу с Панкреатином.
Разрешают ли пить Панкреатин во время ожидания ребенка
Панкреатин выписывают на протяжении любого из 3 триместров. Является одним из активно применяемых ферментных препаратов в период ожидания ребенка.
1 триместр
Достоверных фактов о проведении исследований по воздействию Панкреатина на развитие и рост ребенка в утробе – не найдено. Однако производители препарата утверждают, что он не обладает тератогенным действием, то есть не продуцирует болезнетворных агентов и не нарушает развитие эмбриона.
На протяжении первых 3 месяцев беременности данные таблетки крайне не рекомендуются к использованию. В этот период плод в утробе особо подвергнут негативному воздействию каких-либо препаратов, даже в незначительном количестве.
2 триместр
Второй триместр беременности считается наиболее благоприятным в аспекте женского самочувствия. В большинстве случаев, токсикоз уже не беспокоит, а размеры животика еще позволяют комфортно передвигаться. Однако проблемы с работой органов ЖКТ исчезают не всегда. В этот период также позволяется применять Панкреатин для улучшения пищеварительной функции и минимизации дискомфортных ощущений. Препарат должен использоваться только с разрешения лечащего врача-гинеколога в точном соответствии с указанной нормой. Если существует возможность побороть неприятные симптомы без дополнительных лекарств – Панкреатин лучше не пить.
3 триместр и при лактации
Для третьего периода беременности характерны частые изменения в работе органов ЖКТ, так как в процессе роста ребенка, внутренние органы будущей мамы сжимаются с большей силой. Для третьего триместра характерен патологический процесс – гестоз, иными словами, поздний токсикоз. Он проявляется в виде:
- нестерпимой изжоги,
- проблем с дефекацией,
- частых головных болей и головокружений.
Некоторые представительницы прекрасного пола, находившись в положении, утверждали, что Панкреатин способен справиться с запорами и изжогой. Это мнение ошибочно. Данный препарат, после растворения в кишечнике, интенсифицирует выработку желудочного сока, который впоследствии попадает в пищевод, усиливая жжение. При запоре таблетки способствуют скреплению каловых масс.
Препарат допустим к использованию в период лактации, но только с разрешения врача. Заниматься самолечением запрещено, с целью сохранения здоровья матери и ребенка. Панкреатин назначают, если процент возможного вреда для плода в утробе, ниже процента ожидаемой пользы для организма женщины.
Инструкция по применению и дозировка
Рекомендуемое количество таблеток в сутки определяется врачом: от 1 до 4 таблеток за один прием пищи. Частота принятия Панкреатина: до 4 раз в сутки.
Таблетки необходимо пить в процессе употребления еды или сразу после трапезы. Не разжевывать. Затем препарат запить водой с содержанием соды или бутилированной водой Боржоми. Ни в коем случае не использовать проточную воду из крана.
Противопоказания
Панкреатин не может быть использован, если у беременной диагностировали:
- Повышенный уровень билирубина в крови.
- Острый панкреатит.
- Нарушение процесса дефекации (непроходимость кишечника).
- Острую печеночную недостаточность.
- Желчнокаменную болезнь.
- Индивидуальную непереносимость компонентов препарата.
К побочным действиям препарата относятся:
- аллергические высыпания на коже,
- тошнота,
- неоднородный стул,
- рвота,
- запор,
- отечность в районе лица.
Можно ли пить на протяжении всей беременности
В период вынашивания ребенка желательно минимизировать прием каких-либо лекарственных средств. Эта рекомендация касается и Панкреатина. Не стоит злоупотреблять данным препаратом, не говоря уже о курсе лечения длительностью в 9 месяцев беременности. Таблетки допустимо использовать только в крайних случаях, когда без медикаментозного вмешательства не обойтись.
Употребление Панкреатина, превышающее рекомендуемую норму, может спровоцировать снижение уровня выработки секрета поджелудочной железой. Поскольку в организм необходимые ферменты поступают извне, поджелудочная железа прекращает их продуцировать естественным образом.
Панкреатин допустимо выпить после сытной трапезы, в результате которой у беременной возникло чувство тяжести в желудке. Во избежание использования нежелательных лекарственных препаратов необходимо составить индивидуальный рацион питания, включающий натуральные и питательные продукты.
Полезное видео
Можно ли пить Креон® при беременности? — Kreon.Ru
Креон® — уникальный3 препарат для полноценного поддержания пищеварения с высоким профилем безопасности. Креон® разрешен беременным женщинам и даже самым маленьким деткам с рождения.
Благодаря уникальным минимикросферам – частицам внутри капсулы, препарат Креон® равномерно перемешивается с пищей в желудке и поступает одновременно с ней в кишечник. Именно это помогает препарату воссоздавать нарушенный процесс пищеварения в его первозданном виде и быстро устранять неприятные симптомы – тяжесть после еды, дискомфорт в животе, вздутие и тд.
Каждая беременная или планирующая беременность женщина должна знать, что здоровье будущего ребенка напрямую зависит от состояния и правильной работы желудочно-кишечного тракта (ЖКТ). Любые патологии ЖКТ могут отражаться на пищеварительном процессе, от качества которого зависит «питание» развивающегося плода. Важно вовремя распознать проблемы и начать своевременное лечение3.
Зачем и когда нужен Креон®?
Главной задачей Креон® является восполнение дефицита пищеварительных ферментов, выработкой которых занимается поджелудочная железа. Ферменты отвечают за расщепление пищи и помощь в усвоении организмом полезных веществ. Недостаток ферментов в организме проявляется тяжестью в животе, дискомфортом после еды, вздутием и даже нарушением стула (диареей). В тяжелых случаях состояние может усугубляться потерей веса, нарушением аппетита, ухудшением общего самочувствия и тд.
Креон® замещает ферменты, которых не хватает в организме, и, что самое важное, не приводит к снижению работы собственной поджелудочной железы. Это позволяет принимать препарат длительно и безопасно.
Причин появления неприятных симптомов, в том числе при беременности, достаточно много, начиная от обычного переедания или употребления несовместимых продуктов и заканчивая различными заболеваниями желудочно-кишечного тракта. Изменение привычных вкусов во время беременности нередко рождает у женщины самые невероятные гастрономические сочетания: селедка и взбитые сливки, клубника с солеными огурцами и тд. Такие нагрузки на пищеварительную систему могут не пройти даром.
Во время беременности каждая женщина особенно осторожно относится к выбору и приёму любых лекарственных препаратов.
Креон® — оригинальный* ферментный препарат, на котором было проведено более 350 исследований, в том числе с участием детей. Многолетняя экспертиза, доверие врачей и пациентов во всем мире возвели Креон® на 1-ое место среди препаратов для улучшения пищеварения.
Креон® имеет две дозировки – 10 000 единиц и 25 000 единиц (ЕД). Цифровое значение указывает на количество фермента под названием «липаза». Именно липаза отвечает за расщепление жиров – самого сложного для переваривания и усвоения компонента пищи.
Креон® 10 000 ЕД обычно используется для детей или для взрослых для устранения симптомов переедания – тяжести и дискомфорта после еды, вздутия, метеоризма.
При обнаружении заболеваний ЖКТ, которые привели к нарушению пищеварения, оптимальной дозировкой будет Креон® 25 000 ЕД. Это минимальное количество фермента, необходимого извне, для предотвращения дефицита полезных веществ в организме и восстановления полноценного пищеварения.
RUCRE183563 от 25.12.2018
1. Инструкция по медицинскому применению препарата Креон® 10000 от 11.05.2018
2. Касымжанова, Ж. Лечение хронического панкреатита у беременных // Ж.Б. Касымжанова // Вестник Казахского Национального медицинского университета – 2012 г. – № 2. – С.6-7.
3. Циммерман, Я. Возможности фармакотерапии при лечении гастроэнтерологических заболеваний в период беременности / Я.С. Циммерман, Е.Н. Михалева // Клиническая медицина – 2015 г. – Т. 93. – № 8. – С. 8-18.
4. Единственный препарат панкреатина, зарегистрированный на территории РФ, содержимым капсул которого являются минимикросферы по данным Государственного реестра лекарственных средств. http://grls.rosminzdrav.ru/Default.aspx Вход от 03.12.2018.
Случай идиопатического острого панкреатита в первом триместре беременности
Острый панкреатит во время беременности встречается редко, с оценочной частотой от 1 на 1000 до 1 на 10 000 беременностей. Острый панкреатит при беременности обычно возникает в третьем триместре. Здесь мы сообщаем о случае острого панкреатита в первом триместре. Первородная, 36 лет, на 11 неделе беременности обратилась с жалобами на сильную боль внизу живота. Боль постепенно усиливалась и переместилась в эпигастральную область.У нее не было хронического алкоголизма. Исследования крови показали повышенный уровень С-реактивного белка (9,58 мг / дл), панкреатической амилазы (170 МЕ / л) и липазы (332 МЕ / л). На УЗИ не обнаружено камней в желчном пузыре и патологии поджелудочной железы и желчных протоков. Антинуклеарные антитела и IgG4 были отрицательными, свидетельств гиперлипидемии или диабета обнаружено не было. Также не было доказательств вирусной инфекции. На третьи сутки госпитализации по данным магнитно-резонансной томографии диагностировали острый панкреатит тяжелой степени.Медицинские вмешательства были начаты с мезилата нафамостата и улинастатина, а парентеральное питание проводилось через центральный венозный катетер. На восьмой день госпитализации ее состояние постепенно улучшилось, снизился уровень амилазы поджелудочной железы, и боли утихли. После консервативного лечения рецидивов во время беременности не было.
1. Введение
Сообщается, что заболеваемость острым панкреатитом у беременных составляет приблизительно от 1 на 1000 до 1 на 10 000 беременностей [1].Раньше острый панкреатит во время беременности был серьезным заболеванием, и уровень материнской смертности был высоким, но в последнее время уровень смертности снизился, поскольку диагноз ставится раньше, а интенсивная терапия матерей и новорожденных улучшилась. Однако исследования показали, что случаи материнской смерти и гибели плода все же имеют место [2, 3]. Более 50% случаев во время беременности диагностируются в третьем триместре, а острый панкреатит чаще встречается с увеличением гестационного возраста [4–6].Здесь мы сообщаем о случае острого панкреатита в первом триместре беременности. Пациент выздоровел и родил здорового ребенка в срок.
2. История болезни
Пациентка была 36-летней женщиной с нулевой беременностью. В нашей больнице ей сделали лапароскопическую операцию 3 года назад по поводу разрыва эндометриоидной кисты яичника. Пройдена внутриматочная инсеминация и забеременела. С 6 недель беременности у нее была диагностирована гиперемезия, и ее лечили лекарственными травами, прописанными врачом, и жидкими инфузиями.Когда ей было 11 недель беременности, она была госпитализирована из-за боли в животе и рвоты, которые начались после обеда, за несколько часов до госпитализации. У нее не было ни вагинального кровотечения, ни диареи.
При поступлении находилась в сознании, температура тела 37,0 ° C, пульс 84 уд / мин, артериальное давление 108/61 мм рт. Ультразвуковое исследование показало внутриутробный гестационный мешок с плодом, сердцебиение плода было регулярным. Было гипоэхогенное поражение размером 20,0 × 9,0 мм, которое предположительно было субхорионическим кровоизлиянием.Не было ни опухоли яичников, ни скоплений жидкости в брюшной полости. Ей был предварительно поставлен диагноз: угроза выкидыша и субхорионическое кровотечение, и ей внутривенно вводили изоксуприна гидрохлорид. Однако боли в эпигастрии постепенно усиливались и сопровождались повышением температуры тела до 38,9 ° C в течение нескольких часов. Чтобы контролировать боль, ей внутримышечно вводили 15 мг пентазоцина гидрохлорида. Возможность аппендицита была исключена, потому что в точке Макберни не было болезненных ощущений.
В день госпитализации количество лейкоцитов (WBC) составляло 7480/ мкл л, а С-реактивный белок (CRP) составлял 0,92 мг / дл. Результаты анализа крови, который был проведен на следующее утро после госпитализации, показаны в таблице 1. Уровень лейкоцитов все еще был в пределах нормы (7020/ мкл л), но уровень СРБ был повышен до 9,58 мг / дл. Ее сывороточная амилаза была 201 Ед / л, а амилаза и липаза поджелудочной железы были увеличены до 170 Ед / л и 332 МЕ / л соответственно. Свидетельств гиперлипидемии и диабета обнаружено не было.Мы подозревали острый панкреатит на основании ее лабораторных данных, но ультразвуковое исследование не показало типичных признаков острого панкреатита, таких как увеличение поджелудочной железы или воспалительные изменения вокруг поджелудочной железы. Антинуклеарные антитела и IgG4 были отрицательными. Кроме того, антитела против вирусов, таких как вирусы гепатита B и C, цитомегаловирус, респираторно-синцитиальный вирус, аденовирус, вирус паротита, вирусы Коксаки с B1 по B6 и вирус Эпштейна-Барра, были отрицательными (таблица 1). На второй день госпитализации боль в эпигастрии не исчезла, и уровень СРБ увеличился до 15.5 мг / дл, поэтому она прошла магнитно-резонансную томографию (МРТ).
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| WBC: лейкоциты; RBC: красные кровяные тельца; Hb: гемоглобин; Hct: гематокрит; Plt: тромбоциты; PT: протромбиновое время; INR: международное нормализованное отношение; АЧТВ: активированное частичное тромбопластиновое время; TP: общий белок; Альб: альбумин; T-Bil: общий билирубин; AST: аспартаттрансаминаза; АЛТ: аланинаминотрансфераза; АМК: азот мочевины крови; Cr: креатинин; CRP: C-реактивный белок; ПКТ: прокальцитонин; ЛДГ: лактатдегидрогеназа; Alp: щелочная фосфатаза; γ -GTP: γ -глутамилтранспептидаза; ХЭ: холинэстераза; FBS: уровень сахара в крови натощак; CA19-9: углеводный антиген 19-9; CEA: карциноэмбриональный антиген; ANA: антинуклеарные антитела; TPHA: тест гемагглютинации Treponemapallidum ; ЦМВ: цитомегаловирус; С.O.I: индекс отсечения; HI: тест ингибирования гемагглютинации; EBV: вирус Эпштейна-Барра. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
МРТ показала увеличение тела поджелудочной железы и воспаление, распространившееся на жировую ткань, за пределы нижнего полюса почки (рис. 1). Поскольку компьютерная томография или контрастное исследование не рекомендуются беременным женщинам, особенно в первом триместре, диагноз острого панкреатита был поставлен на основании результатов МРТ.
Из-за отсутствия желчно-панкреатических протоков или камней нижних желчных протоков билиарный панкреатит был исключен.Мы провели традиционную терапию, включая нутритивную поддержку, инфузию жидкости, антибиотики (меропенем гидрат) и ингибиторы протеазы (нафамостат мезилат и улинастатин). Боль в эпигастрии постепенно уменьшилась после начала медицинского вмешательства по поводу острого панкреатита, а некоторые параметры анализа крови улучшились через несколько дней. Она полностью выздоровела и была выписана на 19 неделе беременности. При выписке уровень амилазы в ее сыворотке упал до 149 Ед / л. Уровни СРБ, уровни панкреатической амилазы и медицинские вмешательства во время госпитализации представлены на Рисунке 2.
После консервативного лечения рецидивов острого панкреатита не было. На 22 неделе беременности ей поставили диагноз «угроза преждевременных родов», вызванных внутривлагалищным кровотечением, и она снова была госпитализирована и перенесла непрерывную внутривенную инфузию гидрохлорида ритодрина. На 37 неделе + 2 дня беременности выполнено кесарево сечение по поводу краевого предлежания плаценты. Вес ребенка при рождении составлял 2694 г, физикальное обследование и клинические данные были нормальными.
3. Обсуждение
Острый панкреатит — распространенное заболевание среди населения в целом с ежегодной заболеваемостью 27,7 на 100 000 человек. Желчные камни и злоупотребление алкоголем являются факторами, наиболее сильно связанными с острым панкреатитом в Японии. Поскольку мужчины часто употребляют больше алкоголя, чем женщины, панкреатит, связанный с алкоголем, чаще возникает у мужчин. С другой стороны, желчнокаменный панкреатит чаще встречается у женщин из-за более высокой заболеваемости желчными камнями у женщин. Острый панкреатит во время беременности возникает нечасто, и, согласно сообщениям, заболеваемость составляет примерно от 1 из 1000 до 1 из 10 000 беременностей [1].Заболеваемость острым панкреатитом увеличивается с возрастом беременности; От 53% до 79% этих случаев были диагностированы в третьем триместре [3, 7]. Заболеваемость острым панкреатитом в первом триместре ниже, чем в третьем триместре, и сообщается, что его частота составляет 19% [7] или 29% [8]. Tang et al. сообщили, что среди беременных с панкреатитом процент женщин, достигших срока, был самым низким среди тех, у кого панкреатит развился в первом триместре, и эти женщины подвергались наибольшему риску потери плода и преждевременных родов, потому что плод в первом триместре уязвим. [8].Напротив, Legro и Laifer сообщили, что прогноз исхода беременности в первом триместре был хорошим [9]. Действительно, поставить правильный диагноз острого панкреатита в первом триместре сложнее, чем в третьем триместре беременности. Симптомы острого панкреатита, такие как рвота и боль в животе, похожи на симптомы гиперемезиса или угрозы прерывания беременности. Когда острый панкреатит усугубляется и асцит накапливается в полости малого таза, его трудно отличить от внематочной беременности или разрыва лютеиновой кисты.Сначала мы предположили, что боль в животе была вызвана сокращением матки, а рвота — гиперемезисом беременных; Таким образом, мы поставили ей диагноз «угроза прерывания беременности». Однако, поскольку боль в животе не уменьшилась после госпитализации, было заподозрено желудочно-кишечное заболевание, и измерение уровня амилазы позволило нам поставить диагноз панкреатита.
По сравнению с небеременным населением в целом острый панкреатит у беременных с большей вероятностью связан с холелитиазом, тогда как гиперлипидемия и злоупотребление алкоголем встречаются реже [10].Предыдущие исследования показали, что 65% и более случаев острого панкреатита у беременных были связаны с холелитиазом [2, 4, 11].
У женщин во время беременности могут быть камни в желчном пузыре. Секреция холестерина с печеночной желчью увеличивается во втором и третьем триместре беременности, а увеличение процентного содержания холевой кислоты приводит к увеличению перенасыщенности желчи. Кроме того, повышенный уровень прогестерона во время беременности вызывает расслабление гладких мышц желчного пузыря, что вызывает застой желчи.Повышенная концентрация холестерина в печеночной желчи и уменьшение опорожнения желчного пузыря приводят к задержке кристаллов холестерина, и в конечном итоге образуются желчные камни. Кроме того, в третьем триместре увеличенная матка и повышенное внутрибрюшное давление на желчевыводящие пути увеличивают риск развития острого панкреатита [1, 8, 12]. С другой стороны, панкреатит, вызванный гиперлипидемией, наблюдается и во время беременности. В этой ситуации уровень триглицеридов в сыворотке повышается выше 1000 мг / дл из-за повышенной секреции триглицеридов, а производство липопротеинов очень низкой плотности индуцируется повышенным уровнем эстрогенов.Сообщается, что гиперлипидемический панкреатит во время беременности встречается чаще и более серьезен на фоне семейной гиперлипидемии [13]. В нашем случае пациентка не злоупотребляла алкоголем. Кроме того, не было явных доказательств дилатации внутри- или внепеченочного протока, камней в желчном пузыре или патологии панкреатобилиарной системы.
Вирусная инфекция может быть причиной острого панкреатита. Мы сначала заподозрили вирусную инфекцию, потому что антинуклеарные антитела и IgG4 были отрицательными, и не было обнаружено никаких доказательств гиперлипидемии или диабета.Однако антитела к вирусам, такие как вирус гепатита B или C, цитомегаловирус, респираторно-синцитиальный вирус, аденовирус, вирус паротита, вирусы Коксаки от B1 до B6 и вирус Эпштейна-Барра, были отрицательными. Причина острого панкреатита остается неясной; Таким образом, мы диагностировали у нее острый идиопатический панкреатит. Geng et al. сообщили, что 11,1% пациенток с острым панкреатитом во время беременности имели идиопатическое заболевание [14].
Хотя показатели материнской и внутриутробной смертности при остром панкреатите снижаются из-за более ранней диагностики и достижений в вариантах лечения, потеря плода все же может произойти.Эрнандес и др. сообщили, что 4,7% беременных женщин потеряли плод, основываясь на опыте работы одного центра в течение 10 лет [15]. Риск для плода во время острого панкреатита связан не только с внутриутробной смертью плода, но и с угрозой преждевременных родов и недоношенности. Прерывание беременности может быть вариантом лечения острого панкреатита во время беременности.
Острый панкреатит при беременности встречается редко, но это заболевание может быть причиной острой боли в животе и проявляться симптомами, похожими на рвоту, в течение первого триместра.В нашем случае анализ уровня амилазы и МРТ помогли нам поставить правильный диагноз. Мы должны учитывать это заболевание, когда беременные жалуются на сильную боль в животе с симптомами, связанными с пищеварительным трактом.
Конфликт интересов
Ни один автор не имеет потенциального конфликта интересов.
Острый панкреатит и беременность — Национальный фонд поджелудочной железы
Тимоти Гарднер, MD
Острый панкреатит определяется как внезапное воспаление поджелудочной железы, клинически проявляющееся болью в животе, тошнотой и обезвоживанием, которое обычно проходит самостоятельно, но иногда может прогрессировать до тяжелого заболевания и даже смерти.Существует множество причин острого панкреатита, две из которых наиболее распространены — это употребление алкоголя и заболевание желчного пузыря / желчных протоков. В этом обзоре мы обсудим конкретный случай острого панкреатита у беременных.
Причины острого панкреатита и беременности
В то время как острый панкреатит является причиной почти 1 из каждых 200 госпитализаций в Соединенных Штатах ежегодно, к счастью, заболеваемость острым панкреатитом во время беременности редка. По оценкам, острый панкреатит возникает примерно в 1 из 10 000 беременностей, однако этот показатель варьируется в зависимости от региона и типа больницы.Большинство случаев острого панкреатита во время беременности вызвано желчнокаменной болезнью. Считается, что из-за веса и гормональных изменений, вызванных беременностью, желчные камни с большей вероятностью образуются и, таким образом, перемещаются по общему желчному протоку, препятствуя оттоку протока поджелудочной железы. Еще один предполагаемый механизм острого панкреатита во время беременности — это высокий уровень жиров в крови, называемых триглицеридами. Опять же, гормональные изменения во время беременности могут предрасполагать некоторых женщин к развитию этого состояния. Когда уровень триглицеридов становится слишком высоким, кислород не может адекватно поступать в поджелудочную железу через кровоток, и может возникнуть панкреатит.Конечно, все другие причины развития острого панкреатита — употребление алкоголя, реакция на определенные лекарства, травма протока поджелудочной железы — также могут привести к острому панкреатиту во время беременности
Лечение острого панкреатита у беременных
Лечение острого панкреатита у беременных такое же, как у небеременных пациенток, за некоторыми исключениями. Отдых пищеварительного тракта за счет отказа от еды, обезболивание и введение агрессивных жидкостей через капельницу очень важны.Как правило, если причиной является желчный панкреатит, удаление желчного пузыря откладывается до наступления беременности. Часто стент, помещенный в желчный проток, может быть установлен, чтобы приостановить ситуацию до тех пор, пока не потребуется оперативная резекция. Однако, если дождаться окончания беременности невозможно, хирургическая резекция, как правило, может быть выполнена безопасно. Если причина острого панкреатита связана с триглицеридами, можно использовать определенные лекарства и диетические модификации, чтобы предотвратить повторные приступы.Однако, если приступ происходит в конце третьего триместра, обычно рекомендуется родоразрешение, так как это приведет к немедленному снижению уровня триглицеридов. Другие причины острого панкреатита, такие как травматическое повреждение протока, необходимо тщательно оценивать на индивидуальной основе.
Исходы острого панкреатита у беременных
К счастью, уровень материнской смертности от острого панкреатита во время беременности составляет менее 1%. Однако процент досрочных родов составляет около 20%.Также у пациентов с не желчнокаменным панкреатитом частота преждевременных родов несколько выше. Поэтому очень важно, чтобы беременные пациентки как можно скорее явились в отделение неотложной помощи для обследования, если у них появятся какие-либо аномальные симптомы боли в животе.
Выводы
Острый панкреатит во время беременности случается редко. К счастью, при раннем лечении, как правило, можно избежать преждевременных родов и свести к минимуму частоту повторных приступов.
Тимоти Гарднер, доктор медицины, директор по заболеваниям поджелудочной железы в Медицинском центре Дартмут-Хичкок в Ганновере, штат Нью-Хэмпшир. Окончил медицинский факультет Университета Коннектикута. Он прошел ординатуру в Дартмут-Хичкок и стажировался в клинике Мэйо в Рочестере, Миннесота. Он является постоянным автором веб-сайта и информационных бюллетеней Национального фонда поджелудочной железы.
новообразований поджелудочной железы при беременности: диагностика, осложнения и лечение
Аль-Аднани М., Кихо Л., Шаймберг И.Метастатическая карцинома поджелудочной железы у матери в плаценту: отчет о болезни и обзор литературы. Педиатр Дев Патол. 2007; 10: 61–5.
PubMed Статья Google Scholar
Блэкборн Л.Х., Джонс Р.С., Каталано С.Дж., Иеццони Дж.С., Буржуа Ф.Дж. Аденокарцинома поджелудочной железы у беременной: отчет о болезни и обзор литературы. Рак. 1997; 79: 1776–9.
PubMed Статья CAS Google Scholar
Хакамада К., Миура Т., Кимура А., Нара М., Тойоки Ю., Наруми С., Сасак М. Анапластическая карцинома, связанная с муцинозным кистозным новообразованием поджелудочной железы во время беременности: отчет о случае и обзор литературы. Мир Дж. Гастроэнтерол. 2008; 14: 132–5.
PubMed Статья Google Scholar
Какоза Р.М., Воллмер С.М., младший, Стюарт К.Э., Такудес Т., Ханто Д.В. Аденокарцинома поджелудочной железы у беременной пациентки: отчет о болезни и обзор литературы.J Gastrointest Surg. 2009; 13: 535–41.
PubMed Статья Google Scholar
Маринони Э., Ди Нетта Т., Караманико Л., Томей Б., Москарини М., Ди Иорио Р. Метастатический рак поджелудочной железы на поздних сроках беременности: отчет о клиническом случае и обзор литературы. J Matern Fetal Neonatal Med. 2006; 19: 247–9.
PubMed Статья Google Scholar
Онума Т., Йошида Й., Ямамото Т., Коцудзи Ф.Диагностика и лечение рака поджелудочной железы во время беременности. Obstet Gynecol. 2010; 116 Приложение 2: 518–20.
PubMed Статья Google Scholar
Porcel JM, Ordi J, Castells L, Farran I. Вероятный рак поджелудочной железы у пациента с преэклампсией. Eur J Obstet Gynecol Reprod Biol. 1992; 44: 80–2.
PubMed Статья CAS Google Scholar
Симчук Э.Дж., 3-й, Уэлч Дж. П., Орландо Р., 3-й.Дородовая диагностика рака поджелудочной железы: описание случая. Conn Med. 1995; 59: 259–62.
PubMed Google Scholar
Asciutti S, Kanninen TT, Clerici G, Nardi E, Castellani D, GC DIR, Clerici C. Острый панкреатит с муцинозной цистоаденомой поджелудочной железы во время беременности. Anticancer Res. 2010; 30: 1025–8.
PubMed Google Scholar
Baiocchi C, Landonio G, Majno M, Minola E, Scanzi F, Ghislandi E.Цистаденокарцинома поджелудочной железы и беременность: клинический случай. Тумори. 1990; 76: 294–5.
PubMed CAS Google Scholar
Ганепола Г.А., Грицман А.Ю., Азимакопулос Н., Йенгпруксаван А. Гормонозависимы ли опухоли поджелудочной железы? литература. Am Surg. 1999; 65: 105–11.
PubMed CAS Google Scholar
Сельдь А.А., Граубард МБ, Ган С.И., Швайцберг С.Д. Муцинозная цистаденокарцинома поджелудочной железы при беременности. Поджелудочная железа. 2007; 34: 470–3.
PubMed Статья Google Scholar
Икута С., Айхара Т., Ясуи С. и др. Крупное муцинозное кистозное новообразование поджелудочной железы, связанное с беременностью. Мир Дж. Гастроэнтерол. 2008. 14: 7252–5.
PubMed Статья Google Scholar
Исикава К., Хирашита Т., Киношита Х., Китано М., Мацуо С., Мацумата Т., Китано С. Большая муцинозная цистаденома поджелудочной железы во время беременности: отчет о случае. Хирург сегодня. 2007; 37: 1013–7.
PubMed Статья Google Scholar
Като М., Кубота К., Кита Дж. И др. Развивающаяся во время беременности огромная муцинозная цистаденома поджелудочной железы: история болезни. Поджелудочная железа. 2005; 30: 186–8.
PubMed Статья Google Scholar
Lopez-Tomassetti Fernandez EM, Martin Malagon A, Arteaga Gonzalez I, Muniz Montes JR, Diaz Luis H, Gonzalez Hermoso F, Carrillo Pallares A. Муцинозное кистозное новообразование поджелудочной железы во время беременности: важность правильного ведения. J Hepatobilation Pancreat Surg. 2005; 12: 494–7.
PubMed Статья Google Scholar
Наганума С., Хонда К., Норики С. и др. Разрыв муцинозно-кистозного новообразования с ассоциированной инвазивной карциномой головки поджелудочной железы у беременной женщины: отчет о случае и обзор литературы.Pathol Int. 2011; 61: 28–33.
PubMed Статья Google Scholar
Olsen ME, Greer MS, Feintuch TA. Муцинозная цистаденома поджелудочной железы при беременности. Американский журнал гинекологического здоровья. 1993; 7: 27–30.
Google Scholar
Озден С., Халилоглу Б., Илтер Э., Акин Ф.Т., Кебуди А., Пекер О. Чрезвычайно редкая причина острого живота во время беременности: разрыв муцинозной цистаденокарциномы поджелудочной железы.Поджелудочная железа. 2007. 34: 474–6.
PubMed Статья Google Scholar
Смитерс Б.М., Уэлч С., Гудолл П. Цистаденокарцинома поджелудочной железы при беременности. Br J Surg. 1986; 73: 591.
PubMed Статья CAS Google Scholar
Wiseman JE, Yamamoto M, Nguyen TD, Bonadio J, Imagawa DK. Кистозное новообразование поджелудочной железы при беременности: описание случая и обзор литературы.Arch Surg. 2008. 143: 84–6.
PubMed Статья Google Scholar
Kamphues CH, Rocken C, Neuhaus P, Neumann UP. Неработающая злокачественная нейроэндокринная опухоль поджелудочной железы (PNET): редкое явление во время беременности. Langenbecks Arch Surg. 2009; 394: 387–91.
PubMed Статья Google Scholar
Sciscione AC, Villeneuve JB, Pitt HA, Johnson TR.Хирургия опухолей поджелудочной железы во время беременности: описание случая и обзор литературы. Am J Perinatol. 1996; 13: 21–5.
PubMed Статья CAS Google Scholar
Goh BK, Tan YM, Chung YF, Chow PK, Cheow PC, Wong WK, Ooi LL. Обзор муцинозных кистозных новообразований поджелудочной железы, определяемых стромой яичникового типа: клинико-патологические особенности 344 пациенток. World J Surg. 2006; 30: 2236–45.
PubMed Статья Google Scholar
Le Borgne J, de Calan L, Partensky C. Цистаденомы и цистаденокарциномы поджелудочной железы: мультиинституциональное ретроспективное исследование 398 случаев. Французская хирургическая ассоциация. Ann Surg. 1999. 230: 152–61.
Google Scholar
Thompson LD, Becker RC, Przygodzki RM, Adair CF, Heffess CS. Муцинозное кистозное новообразование (муцинозная цистаденокарцинома низкой степени злокачественности) поджелудочной железы: клинико-патологическое исследование 130 случаев.Am J Surg Pathol. 1999; 23: 1–16.
PubMed Статья CAS Google Scholar
Замбони Г., Скарпа А., Богина Г. и др. Муцинозные кистозные опухоли поджелудочной железы: клинико-патологические особенности, прогноз и связь с другими муцинозными кистозными опухолями. Am J Surg Pathol. 1999; 23: 410–22.
PubMed Статья CAS Google Scholar
Танака М., Чари С., Адсей В. и др.Международное согласованное руководство по лечению внутрипротоковых папиллярных муцинозных новообразований и муцинозных кистозных новообразований поджелудочной железы. Панкреатология. 2006; 6: 17–32.
PubMed Статья Google Scholar
Baysinger CL. Визуализация во время беременности. Anesth Analg. 2010; 110: 863–7.
PubMed Статья Google Scholar
Пател С.Дж., Рид Д.Л., Кац Д.С., Субраманиам Р., Амороса Дж. К..Визуализация беременной пациентки для неакушерских состояний: алгоритмы и рекомендации по дозам облучения. Рентгенография. 2007. 27: 1705–22.
PubMed Статья Google Scholar
Tham TC, Vandervoort J, Wong RC, et al. Безопасность ERCP во время беременности. Am J Gastroenterol. 2003. 98: 308–11.
PubMed Статья CAS Google Scholar
Riall TS, Nealon WH, Goodwin JS, Zhang D, Kuo YF, Townsend CM, Jr., Freeman JL. Рак поджелудочной железы в общей популяции: улучшение выживаемости за последнее десятилетие. J Gastrointest Surg. 2006; 10: 1212–23; обсуждение 23–4.
PubMed Статья Google Scholar
Заключение Комитета ACOG № 474: Неакушерские операции во время беременности. Obstet Gynecol.117: 420–1.
Исикава О. Аденосквамозная карцинома поджелудочной железы: клинико-патологическое исследование и отчет о трех случаях.Рак. 1980; 46: 1192–6.
PubMed Статья CAS Google Scholar
Кардоник Э., Якобуччи А. Использование химиотерапии во время беременности у человека. Ланцет Онкол. 2004; 5: 283–91.
PubMed Статья CAS Google Scholar
Кардоник Э., Усмани А., Гаффар С. Перинатальные исходы беременности, осложненной раком, включая последующее наблюдение новорожденных после внутриутробного воздействия химиотерапии: результаты международного регистра.Am J Clin Oncol. 33: 221–8.
Заболевания печени при беременности | Кливлендская клиника
Определение и причиныОпределение и причины
Джамиле Ваким-Флеминг, Мэриленд
Заболевания печени во время беременности включают в себя ряд заболеваний, встречающихся во время беременности и в послеродовом периоде, которые приводят к отклонениям в тестах функции печени, дисфункции гепатобилиарной системы или и тем, и другим.Это происходит от 3% до 10% всех беременностей.
Заболеваниям печени во время беременности способствуют несколько заболеваний (вставка 1). К ним относятся заболевания, вызванные беременностью, такие как острый ожирение печени при беременности (AFLP) и внутрипеченочный холестаз беременных (IHCP), заболевания, существовавшие до беременности, которые потенциально могут обостриться во время беременности, такие как аутоиммунный гепатит и болезнь Вильсона, а также заболевания, не связанные с беременность, но это может повлиять на беременную женщину в любое время во время беременности, например, вирусный гепатит.
Вставка 1 Физиологические изменения во время беременности
| Увеличивает |
| Объем крови, частота сердечных сокращений и сердечный выброс увеличиваются на 35–50%, пик наступает на 32 неделе беременности; дальнейшее увеличение на 20% беременностей двойней |
| Уровни щелочной фосфатазы повышаются в 3-4 раза из-за образования плаценты |
| Факторы свертывания I, II, V, VII, VIII, X и XII |
| Уровень церулоплазмина |
| Уровень трансферрина |
| Уменьшается |
| Сократимость желчного пузыря |
| Уровень гемоглобина (из-за увеличения объема) |
| Уровень мочевой кислоты |
| Уровни альбумина и общего белка |
| Уровень антитромбина III и белка S |
| Системное сосудистое сопротивление |
| Умеренное снижение артериального давления |
| Без изменений |
| Уровни печеночных трансаминаз (аспартатаминотрансфераза, аланинаминотрансфераза) |
| уровень γ-глутамилтрансферазы (GGT) |
| Уровень билирубина |
| Протромбиновое время |
| Количество тромбоцитов (или незначительное снижение) |
Диагностика и результаты
Диагностика заболеваний печени во время беременности является сложной задачей и основывается на лабораторных исследованиях.Признаки и симптомы часто неспецифичны и включают желтуху, тошноту, рвоту и боль в животе. Основное заболевание может оказывать значительное влияние на заболеваемость и смертность как у матери, так и у плода, поэтому диагностическое обследование следует начинать незамедлительно.
При физикальном обследовании беременной женщины могут быть обнаружены кожные изменения, указывающие на хроническое заболевание печени, такие как ладонная эритема и паучьи ангиомы. Эти изменения являются результатом гиперэстерогенемии беременности и встречаются примерно в 60% здоровых беременностей.
Изменения результатов лабораторных анализов могут представлять физиологические изменения во время беременности. Примером этого является пониженный уровень сывороточного альбумина и повышенный уровень щелочной фосфатазы, тогда как. Повышение трансаминазного, билирубинового и протромбинового времени (ПВ) указывает на патологическое состояние. На неконъюгированную гипербилирубинемию синдрома Жильбера беременность не влияет. Факторы свертывания крови зависят от нормальной беременности и способствуют гиперкоагуляции. Женщины с наследственной тромбофилией, такой как лейденский фактор V или дефицит антитромбина III, подвержены повышенному риску тромбоза печеночной и воротной вены во время беременности.
Когда диагностическая визуализация необходима во время исследования аномалий печеночных пробы у беременной женщины, ультразвуковое исследование становится методом выбора из-за его безопасности для плода. Магнитно-резонансная томография (МРТ) может использоваться в качестве теста второй линии, если все еще необходима дополнительная информация. Компьютерная томография (КТ) и эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) связаны с облучением плода и требуют экранирования матки.
Результат зависит от причинных факторов.Вновь приобретенный первичный гепатит простого герпеса может вызвать молниеносную печеночную недостаточность, преждевременные роды и мертворождение. С другой стороны, беременность может вызвать эклампсию и AFLP с потенциалом печеночной недостаточности и смерти.
Чрезвычайная бдительность при распознавании физических и лабораторных отклонений во время беременности является предпосылкой для точного диагноза. Это может привести к своевременному вмешательству и успешному результату.
Физиологические изменения во время беременностиФизиологические изменения во время беременности
Беременность вызывает гемодинамические изменения, которые затрагивают несколько систем органов на протяжении всей беременности, послеродового периода и кормления грудью.Основные физиологические изменения во время беременности (вставка 2) включают увеличение сердечного выброса, задержку натрия и воды, увеличение объема крови и снижение системного сосудистого сопротивления и системного артериального давления. Эти изменения достигают пика во втором триместре, а затем выходят на плато до момента родов. Общий приток крови к печени увеличивается после 28-й недели за счет увеличения притока к воротной вене. Гистология печени во время беременности остается практически нормальной.
Вставка 2 Причины заболеваний печени при беременности
| Ранее существовавшая болезнь печени |
| Цирроз и портальная гипертензия |
| Аутоиммунный гепатит |
| Первичный билиарный цирроз печени, первичный склерозирующий холангит |
| Болезнь Вильсона |
| Хронические вирусные гепатиты В и С |
| Заболевание печени, совпадающее с беременностью |
| Синдром Бадда-Киари |
Гепатит
|
| Алкоголь и беременность |
| Желчнокаменная болезнь |
| Заболевание печени, связанное с беременностью |
| Острая жировая дистрофия печени при беременности |
| Преэклампсия, эклампсия |
| HELLP-синдром (гемолиз, повышенный уровень ферментов печени, низкое количество тромбоцитов) |
| Внутрипеченочный холестаз беременности |
| Гиперемезис беременных |
Физиологические изменения во время беременности могут быть ошибочно приняты за патологические.Непонимание этих изменений может существенно изменить критерии диагностики и лечения и может способствовать увеличению заболеваемости и смертности, связанных с беременностью.
Факторы, которые следует учитывать во время беременностиФакторы, которые следует учитывать во время беременности
Безопасность лекарственных средств
Лечение заболеваний печени во время беременности может включать своевременные роды, поддерживающее лечение или лекарственную терапию.Выбор лекарств во время беременности должен основываться на классификации Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) в отношении лекарств и риска для плода (вставка 3). Хотя не все препараты были протестированы на беременных женщинах, FDA классифицировало их по пяти категориям на основе уровня тератогенности, определенного в исследованиях на животных и людях.
Вставка 3 Классификация лекарственных средств и риска для плода Управления по контролю за продуктами и лекарствами США (FDA)
| Категория A: контролируемые исследования не показывают риска |
| Категория B: Нет доказательств риска для человека |
| Категория C: Нельзя исключать риск |
| Категория D: Положительное свидетельство риска |
| Категория X: Противопоказано при беременности |
Беременность после трансплантации печени
Число женщин, перенесших трансплантацию печени, может увеличиться, и многие из них находятся в репродуктивном возрасте и пытаются забеременеть.Менструальная функция, либидо и фертильность обычно восстанавливаются в течение 6 месяцев после трансплантации, и беременные женщины могут иметь отличный результат и родить здоровых детей, особенно если беременность планируется через 2 года после трансплантации.
Существовавшее ранее заболевание печени и беременностьСуществовавшее ранее заболевание печени и беременность
На исход беременности в значительной степени влияет состояние печени до зачатия.Диагностика и лечение заболевания печени до зачатия минимизируют возможные обострения, которые могут привести к печеночной недостаточности и потере плода.
Цирроз и портальная гипертензия
Распространенность цирроза печени у женщин репродуктивного возраста составляет примерно 0,45 случая на 1000. Этиология цирроза печени во время беременности аналогична таковой у небеременных и обычно включает алкоголь и вирусные гепатиты C и B. Цирроз печени может влиять на овуляцию и вызывать бесплодие. Однако женщины все же могут забеременеть и должны ожидать хорошего результата, если их функция печени хорошо компенсируется (как при нецирротической портальной гипертензии) и если их заболевание печени лечится до зачатия и лечение продолжается во время беременности.Пациенты с циррозом и нецирротической портальной гипертензией имеют высокий риск преждевременных родов. Возможна декомпенсация функции печени с желтухой, кровотечением из варикозно расширенных вен пищевода, асцитом и фульминантной печеночной недостаточностью. Как правило, диуретики и спиронолактон, входящие в категорию D FDA, не рекомендуются во время беременности или кормления грудью из-за их тератогенности. Бандажирование кровотечения из варикозно расширенных вен пищевода и октреотид (категория B FDA) безопасны во время беременности. Меперидин (Демерол) и мидазолам (Versed) относятся к категории C FDA и безопасны для использования во время эндоскопии.
Аутоиммунный гепатит
Аутоиммунный гепатит (см. Главу «Аутоиммунный гепатит») — это прогрессирующее заболевание печени, которое преимущественно поражает женщин любого возраста и может проявиться в любое время во время беременности и в послеродовой период.
Активность аутоиммунного гепатита обычно снижается во время беременности, и дозировки лекарств могут быть уменьшены из-за состояния иммунной толерантности, вызванного беременностью. Тем не менее, обострения произошли у 11% пациенток во время беременности и до 25% в послеродовом периоде.Существует повышенный риск недоношенности, рождения детей с низкой массой тела и потери плода. Беременность не противопоказана к иммуносупрессивной терапии. И преднизон, и азатиоприн (категория D FDA в дозах <100 мг / день) считаются безопасными во время беременности и кормления грудью. В одном метаанализе преднизон, назначенный в первом триместре, был связан с предельным риском дефекта расщелины ротовой полости у новорожденного.
Первичный билиарный холангит и первичный склерозирующий холангит
Первичный билиарный холангит и первичный склерозирующий холангит (см. Главу «Первичный билиарный холангит, первичный склерозирующий холангит и другие холестатические заболевания печени») — это аутоиммунные заболевания, которые могут частично совпадать с аутоиммунным гепатитом.В этих условиях беременность возникает редко и сопряжена с высоким риском недоношенности, мертворождения и печеночной недостаточности.
У пациентов с первичным билиарным холангитом беременность может вызвать впервые возникший зуд или усугубить ранее существовавший зуд. Диагноз не отличается от такового у небеременной женщины. Урсодезоксихолевая кислота считается категорией B FDA и может безопасно применяться во время беременности. Однако никакие крупные исследования не продемонстрировали его безопасность в течение первого триместра и в период лактации.
Первичный склерозирующий холангит при беременности редко описывается; зуд и боль в животе, по-видимому, являются основными симптомами.Повышены уровни щелочной фосфатазы и γ-глутамилтрансферазы. Диагноз основывается на клинических данных и результатах ультразвукового исследования. Специфического лечения первичного склерозирующего холангита не существует, но урсодезоксихолевая кислота и стабилизация цирроза, если они есть, были связаны с хорошим исходом.
Болезнь Вильсона
Болезнь Вильсона (см. Главу «Болезнь Вильсона») является наследственным аутосомно-рецессивным дефектом транспорта меди. Фертильность при болезни Вильсона снижается, но может улучшиться с помощью терапии.Лечение следует начинать до зачатия и не следует прерывать во время беременности из-за риска фульминантной печеночной недостаточности. В качестве лечения выбора при беременности используется сульфат цинка 50 мг три раза в день (категория C FDA) из-за его эффективности и безопасности для плода. Пациентам, принимающим d-пеницилламин (категория D FDA) или триентин (категория C FDA) до беременности, требуется снижение дозы на 25-50% от дозы до беременности, особенно в течение последнего триместра, для улучшения состояния раны. исцеление, если предстоит кесарево сечение.
Заболевания печени, совпадающие с беременностьюЗаболевания печени, совпадающие с беременностью
Синдром Бадда-Киари
Синдром Бадда-Киари — это синдром окклюзии печеночных вен, который приводит к синусоидальному застою и некрозу гепатоцитов вокруг центральной вены. Большинство случаев возникает в послеродовом периоде.Среди беременных женщин, у которых развивается синдром Бадда-Киари, 25% имеют предрасполагающее состояние, такое как лейденский фактор V, антитромбин III, дефицит протеина C или S или наличие антифосфолипидных антител. Клинические проявления включают гепатомегалию, асцит и боли в животе. При физикальном обследовании печень пальпируется, печеночно-яремный рефлюкс отсутствует. Ультразвуковая допплерография и МРТ являются предпочтительными методами визуализации. Требуется полная антикоагулянтная терапия на протяжении всей беременности и послеродового периода.Трансплантация печени часто необходима в острой фазе.
Вирусный гепатит
Острый вирусный гепатит (таблица 1) является наиболее частой причиной желтухи во время беременности с частотой примерно 1-2 случая на 1000. Результат обычно доброкачественный, за исключением вирусного гепатита Е и гепатита, вызванного вирусом простого герпеса (ВПГ).
Таблица 1 Вирусный гепатит при беременности
| Вирус | Риск передачи плоду | Признаки и симптомы | Лечение | Результат |
|---|---|---|---|---|
| HEV | Внутриутробно, 50% | Желтуха, вирусный синдром, печеночная недостаточность | Профилактика | Летальность до 40% |
| HSV | Внутриутробно и во время родов до 50% | Повышение уровня билирубина, трансаминаз, протромбинового времени | Ацикловир (часто) | Печеночная недостаточность; летальность до 40% |
| HAV | Редкий | Вирусный синдром или бессимптомный | Поддерживающая | Доброкачественные |
| HBV | Высокий, если мать HBeAg + и в третьем триместре | Вирусный синдром или бессимптомный | Поддерживающая | Доброкачественные |
| ВПЦ | 3.8% | Часто бессимптомно | Поддерживающая | Доброкачественные |
| CMV | до 30% -40% | Мононуклеозоподобный | Поддерживающая | Высокая заболеваемость детей |
ЦМВ, цитомегаловирус; HAV — вирус гепатита А; HBeAg, е антиген гепатита В; ВГВ, вирус гепатита В; ВГС, вирус гепатита С; HEV, вирус гепатита Е; HSV, вирус простого герпеса.
Вирусный гепатит E
Вирус гепатита Е (HEV) редко встречается в Соединенных Штатах, но эндемичен в Азии и Африке. Острый вирусный гепатит Е передается фекально-оральным путем и связан с высокой заболеваемостью и уровнем материнской смертности 30%. Вертикальная передача ВГЕ новорожденному происходит в 50% случаев, если на момент родов у матери была виремия. Лечение является поддерживающим, а разумное мытье рук предотвращает заражение. Беременным женщинам следует избегать поездок в эндемичные районы высокого риска, особенно на поздних сроках беременности.
Гепатит, вызванный простым герпесом
Примерно 2% женщин заражаются ВПГ во время беременности. Гепатит, вызванный вирусом простого герпеса, является редким заболеванием, но может иметь разрушительные последствия, если первичное инфицирование происходит во время беременности, поскольку оно связано с 40% риском фульминантной печеночной недостаточности и смерти. Лечением выбора при тяжелой первичной инфекции HSV является внутривенное введение ацикловира (категория B FDA).
Рецидивирующие инфекции ВПГ обычно проявляются поражениями слизистой оболочки половых органов. Передача плоду высока (≤50%), если материнское заражение происходит незадолго до родов.Следует назначать ацикловир перорально по 400 мг три раза в день в течение 7-10 дней. Кесарево сечение настоятельно рекомендуется, если повреждения присутствуют при родах.
Острый вирусный гепатит А
Инфекция, вызванная острым вирусом гепатита А (ВГА), обычно купируется самостоятельно во время беременности. Передача новорожденному может произойти во время родов в инкубационный период из-за выделения вируса и заражения во время родов через естественные родовые пути. Лечение матери поддерживающее. Новорожденному следует проводить пассивную иммунопрофилактику.
Вирусный гепатит В
Острые и хронические инфекции HBV во время беременности, по-видимому, не влияют на течение беременности, но связаны с повышенным риском передачи инфекции новорожденному. Риск вертикальной передачи HBV минимален, если инфекция приобретена и разрешится в первом триместре. Риск высок: от 60% до 90%, если инфекция приобретена в третьем триместре или если у инфицированной матери положительный результат на антиген оболочки (eAg) и количество вирусной ДНК повышено.Таким образом, активную и пассивную иммунопрофилактику следует назначать новорожденным от HBV-инфицированных матерей в соответствии с рекомендациями CDC (вставка 4). Однако, несмотря на эти профилактические меры, сообщается о частоте неудач, а аналоги нуклеозидов и нуклеотидов используются для предотвращения передачи новорожденным от матерей с высоким числом вирусов HBV. Хотя такая практика кажется безопасной (www.apregistry.com), использование этих агентов остается спорным.
Вставка 4 Рекомендации Центров по контролю и профилактике заболеваний (CDC) по тестированию на вирус гепатита B (HBV) и вакцинации во время беременности
|
|
|
|
Вирусный гепатит С
Распространенность инфекции вирусом гепатита С (ВГС) среди женщин детородного возраста в США составляет примерно 1%.Лечение ВГС-инфекции при беременности противопоказано из-за тератогенности применяемых препаратов. Уровень вертикальной передачи составляет 3,8% младенцам, рожденным от матерей, которые были виремическими на момент родов. Этот показатель увеличивается до 25% у матерей, инфицированных вирусом иммунодефицита человека (ВИЧ). Не следует препятствовать грудному вскармливанию, и показания для кесарева сечения должны основываться на акушерских причинах. Анализ ПЦР нечувствителен к младенцам младше 1 месяца, а лечение ВГС противопоказано детям младше 3 лет из-за возможности неврологического повреждения.Тестирование на ВГС у детей следует отложить до достижения 18-месячного возраста.
Цитомегаловирусный гепатит
Инфекция цитомегаловирусом (ЦМВ) встречается часто и обычно не проявляется. Общая распространенность среди женщин детородного возраста составляет от 50% до 80%. Острый ЦМВ-гепатит у беременной может проявляться как болезнь, похожая на мононуклеоз. Риск передачи плоду высок и составляет от 30% до 40%, если инфекция приобретена до 22 недель беременности.Инфекция может вызвать умственную отсталость и врожденные пороки развития. Эффективной и безопасной терапии во время беременности не существует.
Алкоголь и беременность
Более 50% всех женщин детородного возраста сообщили об употреблении алкоголя, а каждая восьмая сообщила о пьянстве. Многие из этих женщин ведут половую жизнь и не принимают эффективных мер для предотвращения беременности. Женщины более чувствительны к воздействию алкоголя, чем мужчины, а потребление этанола увеличивает частоту алкогольного гепатита, нарушений менструального цикла, бесплодия, абортов и выкидышей.Генеральный хирург США и министр здравоохранения и социальных служб рекомендовали воздержание от алкоголя женщинам, планирующим беременность, при зачатии и во время беременности, поскольку безопасный уровень пренатального употребления алкоголя не был определен. У матерей, употребляющих алкоголь во время беременности, могут быть недоношенные дети, мертворожденные, дети с неонатальной алкогольной абстинентностью (характеризующиеся нервозностью, раздражительностью и плохим кормлением в первые 12 часов жизни), а также младенцы с алкогольным синдромом плода.Алкогольный синдром плода — это серьезный врожденный порок развития, который диагностируется по дисморфическим чертам лица, пренатальному и постнатальному дефициту роста и аномалиям центральной нервной системы. Распространенность алкогольного синдрома плода среди детей, пьющих от умеренных до сильных (1-2 унции абсолютного алкоголя в день) и хронических алкоголиков, составляет от 10% до 50%.
Желчнокаменная болезнь
Беременность и гиперэстрогенемическое состояние способствуют насыщению билиарного холестерина и подавляют синтез хенодезоксихолевой кислоты в печени, что способствует литогенезу.Кроме того, ожирение перед беременностью, низкий уровень активности, низкий уровень лептина в сыворотке и наличие заболевания желчного пузыря в анамнезе являются сильными факторами риска заболеваний желчного пузыря, связанных с беременностью. Риск увеличивается по мере продвижения беременности, и к третьему триместру примерно у 10% беременных могут быть камни в желчном пузыре по сравнению с 5% в начале беременности. Однако большинство желчных камней регрессируют в послеродовой период.
Симптомы желчнокаменной болезни испытывают от 8% до 25% беременных женщин, а симптомы повторяются у 38% в течение той же беременности, что часто требует хирургического вмешательства.Лапароскопическая холецистэктомия при симптоматическом холелитиазе во время беременности особенно безопасна при выполнении во втором триместре из-за умеренного размера матки, меньшего количества дней в больнице, а также снижения частоты индукции родов и преждевременных родов.
Холедохолитиаз во время беременности увеличивает риск заболеваемости и смертности как для матери, так и для плода из-за холангита и панкреатита. Может потребоваться эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
Заболевания печени, характерные для беременностиЗаболевания печени, уникальные для беременности
AFLP, HELLP-синдром (гемолиз, повышенный уровень ферментов печени, низкое количество тромбоцитов), эклампсия и преэклампсия возникают в течение третьего триместра и связаны с повышенной заболеваемостью и смертностью как для матери, так и для плода (Таблица 2). Было высказано предположение, что эти расстройства представляют собой спектр одних и тех же патологических механизмов, что затрудняет их дифференциацию.Среди пациентов с AFLP у 50% наблюдается преэклампсия, а у 20% пациентов с тяжелой эклампсией развивается HELLP-синдром. Роды — самый важный шаг в лечении этих расстройств, поскольку они могут спасти жизнь матери и ребенку.
Таблица 2 Заболевания печени, уникальные для беременности
Нарушение: HG
Срок беременности на момент осмотра: Первый триместр; проходит через 20 недель
Распространенность: <2% у первородящих
Симптомы: Тошнота и рвота
Специальные лабораторные тесты: АСТ, АЛТ <1000 МЕ / л; ALT> AST; низкий TSH
Результат: Доброкачественный для матери и ребенка
Лечение: Внутривенное введение жидкостей; тиамин пиридоксин; прометазин; Категория FDA C
Нарушение: IHCP
Срок беременности на момент обращения: Второй триместр
Распространенность: <10% многоплодная беременность
Симптомы: Зуд; разрешается в послеродовом периоде
Специфические лабораторные исследования: АСТ, АЛТ <1000 МЕ / л; GGT нормальный; высокий уровень желчной кислоты; ПТ нормальный; билирубин <6 мг / дл
Результат: Увеличение желчных камней; рецидивирует; увеличивается риск дистресс-синдрома плода
Лечение: Урсодиол; роды при неизбежном дистрессе плода
Нарушение: AFLP
Срок беременности на момент осмотра: Третий триместр; 50% страдают эклампсией
Распространенность: 1/13 000; первородящие, многоплодные беременности
Симптомы: Быстро прогрессирует до FHF, несахарного диабета, гипогликемии
Специфические лабораторные тесты: Тромбоциты <100000 / мм3; АСТ, АЛТ> 300 МЕ / л; PT повышенный; низкий уровень фибриногена; повышен уровень билирубина; DIC
Результат: Материнская смертность <20%; смертность плода до 45%; тест на LCHAD
Обращение: Оперативная доставка; трансплантация печени
Нарушение: Эклампсия, преэклампсия
Срок беременности на момент обращения: Более 20 недель; рецидивирует
Распространенность: 5% повторнородящих, многоплодных беременностей
Симптомы: Высокое кровяное давление, протеинурия, отеки, судороги, почечная недостаточность, отек легких
Специфические лабораторные анализы: Повышенный уровень мочевой кислоты
Материнская смертность , 1%; недоношенность и гибель плода, 5-30%
Лечение: Бета-блокатор, метилдопа, сульфат магния; досрочная доставка
Нарушение: HELLP-синдром
Срок беременности на момент обращения: После 22 недель и после родов; 20% прогрессирование тяжелой эклампсии
Распространенность: 0.5%
Симптомы: Боль в животе, судороги, почечная недостаточность, отек легких, гематома и разрыв печени
Специфические лабораторные исследования: Тромбоциты <100 000 / мм3; гемолиз; высокий уровень ЛДГ; АСТ, АЛТ 70-6000 МЕ / л; DIC
Результат: Разрыв печени с 60% материнской смертностью; гибель плода, 1% -30%
Лечение: Оперативные роды
AFLP, острая жировая ткань печени при беременности; АЛТ, аланинаминотрансфераза; AST, аспартатаминотрансфераза; ДВС-синдром — диссеминированное внутрисосудистое свертывание; FHF — молниеносная печеночная недостаточность; GGT, γ-глутамилтрансфераза; HELLP-синдром (гемолиз, повышенный уровень ферментов печени, низкое количество тромбоцитов).
HG, hyperemesis gravidarum; IHCP, внутрипеченочный холестаз беременных; LCHAD, длинноцепочечная 3-гидроксилацил-КоА дегидрогеназа; ЛДГ, лактатдегидрогеназа; PT — протромбиновое время; ТТГ, тиреотропный гормон.
Острая жирная печень при беременности
AFLP — редкое заболевание третьего триместра, поражающее менее 0,01% беременных женщин. Это наиболее часто встречается у первородящих женщин старше 30 лет и у женщин с многоплодной беременностью, вынашивающих плод мужского пола.Начальные симптомы неспецифичны и включают тошноту, рвоту и боль в животе. Эти проявления должны побуждать к тщательному мониторингу, так как может быстро развиться желтуха, гипогликемия, диссеминированное внутрисосудистое свертывание с заметным снижением активности антитромбина III, энцефалопатия и явная печеночная недостаточность.
Во время беременности уровни свободных жирных кислот (СЖК) в материнской крови повышаются из-за воздействия гормоночувствительной липазы и гестационного инсулина.Транспортировка жирных кислот в клетку и окисление жирных кислот митохондрией обеспечивают энергию, необходимую для роста плода. Дефекты генов, кодирующих пути транспорта и окисления жирных кислот, наследуются как аутосомно-рецессивные признаки и известны как нарушения окисления жирных кислот. Было показано, что они связаны с осложнениями со стороны матери, плаценты и плода. В течение последнего триместра метаболические потребности плода увеличиваются, и у матерей, гетерозиготных по расстройству окисления жирных кислот и беременных с пораженным плодом, может развиться AFLP из-за их неспособности метаболизировать жирные кислоты для выработки энергии и роста плода.Затем жирные кислоты откладываются в печени.
Для постановки диагноза может потребоваться биопсия печени. AFLP характеризуется отложением микровезикулярного жира в центрилобулярных гепатоцитах. Доставка плода разгружает избыток жирных кислот в печени и приводит к быстрому выздоровлению без последствий хронического заболевания печени.
Наиболее частым нарушением окисления жирных кислот при AFLP является дефицит длинноцепочечной 3-гидроксилацил-CoA дегидрогеназы (LCHAD). Младенцы, гомозиготные по LCHAD, рожденные от гетерозиготных матерей, страдают от нарушения развития, печеночной недостаточности, кардиомиопатии, микровезикулярного стеатоза, гипогликемии и смерти.Таким образом, матери и дети, рожденные от матерей с AFLP, должны быть проверены на дефект гена LCHAD и другие нарушения окисления жирных кислот. Лечение младенца заключается в применении смеси, богатой триглицеридами со средней длиной цепи. AFLP может рецидивировать при последующих беременностях, особенно у женщин с мутациями LCHAD. Однако общая частота рецидивов AFLP неясна.
Преэклампсия и эклампсия
Преэклампсия и эклампсия поражают 5% беременностей после 22-й недели беременности и чаще встречаются у первородящих женщин с многоплодной беременностью.Другие факторы риска включают преэклампсию при предыдущей беременности, хроническую гипертензию, прегестационный диабет, нефропатию, ожирение и антифосфолипидный синдром. Симптомы включают гипертензию 140/90 мм рт. Ст. Или выше и протеинурию более 0,3 г за 24 часа. Эклампсия определяется увеличением количества впервые возникших приступов. Отклонения печеночных пробы присутствуют в 25% случаев. Перекрытие с синдромом HELLP происходит в 20% случаев. Основной механизм частично связан с ненормальной имплантацией плаценты со сниженной перфузией, что приводит к вазоспазму и эндотелиальному повреждению различных органов, особенно мозга, печени и почек.Также были задействованы генетические механизмы. У женщин с эклампсией в анамнезе частота рецидивов составляет от 20% до 30% для преэклампсии и от 2% до 6% для эклампсии.
Гистология печени отличается от гистологии AFLP. Это указывает на отложение фибрина в синусоидах, перипортальное кровоизлияние и некроз клеток печени. Могут возникнуть гипертонический криз, отслойка плаценты и печеночная недостаточность. Материнская смертность отмечается в 1%, но может достигать 15% случаев в развивающихся странах. Уровень смертности плода колеблется от 5% до 30%.Лабетолол (категория C FDA) и метилдопа (категория B FDA) являются препаратами выбора для лечения гипертонии. Сульфат магния (категория B FDA) — препарат выбора для профилактики и лечения припадков у женщин с преэклампсией и эклампсией. Часто требуется ранняя доставка.
Синдром HELLP
HELLP-синдром осложняет 0,5% беременностей, и частота рецидивов высока, приближаясь к 20% в тяжелых случаях. Он характеризуется микроангиопатическим гемолизом с выделением клеток заусенцев и шистоцитов в периферическом мазке; повышенные уровни ферментов печени, при этом уровни аспартаттрансаминазы (AST) превышают уровни аланинаминотрансферазы (ALT); и количество тромбоцитов ниже 100000 / мм.
Синдром HELLP чаще встречается у повторнородящих женщин и может проявляться в 30% случаев после родов. Боль в животе является обычным симптомом, описывается быстрое прогрессирование до диссеминированного внутрисосудистого свертывания, почечной недостаточности, субкапсулярной гематомы печени и разрыва печени. Материнская смертность составляет около 1%, но достигает 60% в случае разрыва печени. Перинатальная смертность варьируется и может достигать 37%, если синдром возникает на более ранней стадии беременности. Немедленные роды — это окончательное лечение синдрома HELLP.
Внутрипеченочный холестаз беременных
Внутрипеченочный холестаз беременных (ВЧБ) возникает во второй половине беременности и затрагивает менее 1% всех беременностей. Чаще встречается у повторнородящих женщин с двойней беременностью. Он быстро проходит после родов и обычно повторяется при последующих беременностях. Основной жалобой является генерализованный зуд, а желтуха возникает в 50% случаев. Уровень билирубина остается ниже 6 мг / дл, уровень AST повышен, а общий уровень желчных кислот заметно повышается, достигая 20 раз от нормы.Этиология ВЧД неясна, но может быть связана с генетической мутацией в канальцевых транспортерах фосфолипидов.
Зуд может быть сильным и беспокоящим мать, что требует лечения. Урсодезоксихолевая кислота (категория B FDA) является препаратом выбора для уменьшения зуда. Он также улучшает биохимические маркеры, не оказывая отрицательного воздействия на мать или ребенка.
Основной риск ВЧД для плода. Высокий уровень желчных кислот приводит к преждевременным родам, окрашиванию мекония и внезапной смерти.Эти осложнения можно предотвратить с помощью немедленных родов.
Последние данные свидетельствуют о долгосрочном воздействии ВЧД на мать. Сообщалось о неалкогольном циррозе печени и осложнениях, связанных с желчнокаменной болезнью.
Гиперемезис беременных
Hyperemesis gravidarum (HG) встречается менее чем в 2% беременностей, начиная с первого триместра и разрешаясь к 20 неделе беременности. Для него характерны сильная тошнота и рвота с нарушением электролитного баланса, что может потребовать госпитализации.Потеря веса превышает 5% от веса тела перед беременностью. HG чаще встречается у первородящих женщин и может быть связан с умеренным повышением уровня трансаминаз. Причина HG неясна, но предрасполагающие факторы могут включать женский пол плода. Полезны регидратация и противорвотные средства. Для матери исход благоприятен, за исключением случаев, когда сильная рвота вызывает разрыв пищевода, сосудистое истощение и повреждение почек. Неблагоприятные исходы для новорожденных, такие как недоношенность и низкая масса тела при рождении, встречаются редко и, по-видимому, возникают из-за плохого набора веса матери на более поздних сроках беременности.
ЗаключениеЗаключение
Заболевание печени при беременности может проявляться как доброкачественное заболевание с аномальным повышением уровня ферментов печени и хорошим исходом, или оно может проявляться как серьезное заболевание, влияющее на функцию гепатобилиарной системы и приводящее к печеночной недостаточности и смерти матери и ее плода. Клинических маркеров, предсказывающих течение беременности, не существует, а патофизиологические механизмы не всегда понятны, но необходимы знания и лечение предзаболевания печени, а также эффективный дородовой и пренатальный уход.Общая смертность, связанная с заболеваниями печени во время беременности, резко снизилась за последние несколько лет благодаря пониманию клиницистами физиологических изменений, происходящих во время беременности, их способности выявлять и лечить заболевания печени до зачатия и их бдительности в распознавании клинических и лабораторных отклонений. своевременно. Скоординированный командный подход, включающий терапевта, акушера, гепатолога и хирурга-трансплантолога, часто необходим для достижения хороших результатов для матери и плода.
РезюмеСводка
- Признаки и симптомы заболевания печени во время беременности неспецифичны, но основное заболевание может иметь серьезные последствия для заболеваемости и смертности у матери и плода. Раннее распознавание может спасти жизнь.
- Острый вирусный гепатит — наиболее частая причина желтухи у беременных.Результат обычно благоприятный. Вмешательство может не потребоваться, за исключением случаев вирусного гепатита Е и гепатита простого герпеса.
- Женщины с хорошо компенсированным циррозом и нецирротической портальной гипертензией могут забеременеть. Уход за беременными с портальной гипертензией до зачатия и ведение беременных должны быть такими же, как и у небеременных.
- Фертильность может быть восстановлена после трансплантации печени, и беременность может иметь хороший исход.
- Бдительность в распознавании нарушений печени во время беременности и скоординированное ведение на ранних этапах со стороны врача первичной медико-санитарной помощи, акушера, специалиста по печени и хирурга-трансплантолога необходимы для достижения хороших результатов для матери и плода.
Рекомендуемая литература
- Бюллетени комитета по практике ACOG — акушерство: бюллетень ACOG по практике. Диагностика и лечение преэклампсии и эклампсии. Номер 33, январь 2002 г. Obstet Gynecol 2002; 99: 159-167.
- Chen MM, Coakley FV, Kaimal A, Laros RK Jr: Рекомендации по использованию компьютерной томографии и магнитно-резонансной томографии во время беременности и кормления грудью.Obst Gynecol. Август 2008: 112 (2 п.1): 333-340.
- Chotiyaputta W, Lok AS: Роль противовирусной терапии в профилактике вирусной инфекции гепатита B. J Viral Hepat. 2009 Февраль; 16 (2): 91-93. Czaja AJ, Freese DK: Диагностика и лечение аутоиммунного гепатита. Гепатология 2002; 36: 479-497.
- Ghany MG, Strader DB, Thomas DL, Seeff LB: Диагностика, ведение и лечение гепатита C: обновленная информация. Гепатология, апрель 2009 г .; 49 (4): 1335-1374.
- Heathcote EJ: Управление первичным билиарным циррозом.Практические рекомендации Американской ассоциации по изучению заболеваний печени. Гепатология 2000; 31: 1005-1013.
- Mast EE, Hwang LY, Seto DS и др.: Факторы риска перинатальной передачи вируса гепатита С (ВГС) и естественная история инфекции ВГС, приобретенной в младенчестве. J. Infect Dis 2005; 192: 1880-1889.
- Робертс Е.А., Шильский М.Л .: Диагностика и лечение болезни Вильсона. Гепатология 2008; 47: 2089-2111.
- Shellock FG, Crues JV: МРТ процедуры: биологические эффекты, безопасность и уход за пациентом.Радиология 2004; 232: 635-652.
- Сибай Б.М.: Диагностика, профилактика и лечение эклампсии. Obstet Gynecol 2005; 105: 402-410.
- Wasley A, Grytdal S, Gallagher K; Центры по контролю и профилактике заболеваний (CDC): Эпиднадзор за острым вирусным гепатитом — США, 2006 г., MMWR Surveill Summ, 2008 г .; 57 (2): 1-24.
- Сапата Р., Сандовал Л., Пальма Дж и др.: Урсодезоксихолевая кислота в лечении внутрипеченочного холестаза при беременности. 12-летний опыт работы. Liver Int 2005; 25: 548-554.
Первый триместр: с 1 по 12 недели
Первый триместр: ключевые этапы
Первый триместр начинается в первый день вашей последней менструации и длится до конца недели 12. Это означает, что к тому времени, когда вы будете точно знать, что беременны, вы уже можете быть на пятой или шестой неделе беременности!
Многое происходит за эти первые три месяца. Оплодотворенная яйцеклетка быстро делится на слои клеток и имплантатов в стенке матки, где она продолжает расти.Эти слои клеток становятся эмбрионом, как на данном этапе называют ребенка.
В этом триместре ваш ребенок растет быстрее, чем в любое другое время. К шести неделям сердцебиение обычно можно услышать, а к концу 12 недели кости, мышцы и все органы вашего ребенка сформируются. На данный момент ваш ребенок выглядит как крошечное человеческое существо и теперь называется плодом. Он или она даже будет практиковать глотание!
Когда я должен?
Узнайте дату родов с помощью нашего калькулятора срока родов!
Когда я увижу акушерку?
Ваш первый прием к акушерке (также известный как дородовой прием) — это прием по предварительной записи.Обычно это происходит между 8 и 10 неделями беременности. Узнайте, как зарегистрироваться у акушерки и когда будут записываться на прием.
Как обеспечить безопасность вашего ребенка
Есть некоторые вещи, которые вы можете делать во время беременности, чтобы повлиять на вашего ребенка. Узнайте о них, перейдя по ссылке ниже.
Полный список правил и запретов при беременности (и причин, почему) можно найти здесь.
Не уверены, беременны ли вы?
Узнайте здесь о симптомах, которые могут означать, что вы беременны.
Ваше физическое и психическое здоровье во время беременности
У нас также есть много полезных советов, как справиться с повседневными проблемами во время беременности. Женщины часто испытывают такие симптомы, как утреннее недомогание, судороги и несварение желудка в течение первого триместра.
Не забывайте, что ваше психическое здоровье так же важно, как и ваше физическое. Некоторое беспокойство и стресс — это нормально, но это не должно продолжаться. Если то, что вы чувствуете, для вас непривычно, поговорите об этом со своим терапевтом или акушеркой.Они готовы помочь.
Было доказано, что упражнения, такие как йога, уменьшают беспокойство и являются отличным способом оставаться активным во время беременности.
Подробнее о психическом благополучии во время беременности
Подробнее о диабете и беременности
Подробнее о беременности с высоким ИМТ
Подробнее о физических упражнениях и беременности
Прочтите о симптомах, на которые следует обращать внимание при беременности
Следите за развитием вашего ребенка
Подпишитесь на бесплатное электронное письмо о беременности от наших акушерок, чтобы отслеживать развитие вашего ребенка и получать напоминания обо всем, что вам нужно знать в течение 9 месяцев беременности.Нажмите здесь, чтобы зарегистрироваться.
Как лечить тромбоцитопению при беременности | Кровь
В таблице 3 представлен набор лабораторных тестов, которые мы используем в нашем исследовании беременных пациенток с тромбоцитопенией. Тщательный анализ мазка периферической крови остается основной диагностической процедурой. На рисунке 1 показан наш алгоритм лечения тромбоцитопении, основанный на наблюдении за мазком периферической крови. Скрининг аномалий свертывания крови (протромбиновое время, активированное частичное тромбопластиновое время, фибриноген, D-димеры), функциональные пробы печени (билирубин, альбумин, общий белок, трансферазы и щелочная фосфатаза), антифосфолипидные антитела и волчаночный антикоагулянт, а также серологические реакции на системную волчанку (СКВ) выполняются, если лабораторные данные, анамнез и физикальное обследование предполагают, что тромбоцитопения может быть вторичной.Рекомендуется вирусный скрининг (ВИЧ, вирус гепатита C [HCV], вирус гепатита B [HBV]) и тестирование на Helicobacter pylori . Нарушения функции щитовидной железы не редкость как при ИТП, так и при беременности и связаны со значительными осложнениями, связанными с беременностью, и риском для плода, 13 , и мы регулярно проводим это тестирование. Если история болезни свидетельствует о частых инфекциях, может потребоваться количественное тестирование на иммуноглобулин. 14 Если возможно, обзор ранее существовавших лабораторных данных может выявить отклонения, которые предшествовали беременности или присутствовали только во время предыдущей беременности.
Исследование костного мозга редко необходимо для оценки беременных с тромбоцитопенией и не требуется для постановки диагноза ИТП. Как и у небеременных пациенток, тестирование на антитромбоцитарные антитела не имеет значения для диагностики ИТП во время беременности, оно не является ни чувствительным, ни специфическим, а также не является прогностическим признаком неонатальной тромбоцитопении. 15,16 БВ типа 2B следует включать в дифференциальную диагностику тромбоцитопении во время беременности, особенно у женщин с личным или семейным анамнезом аномальных кровотечений или если терапия ИТП неэффективна (таблица 3).
У нашего пациента был отрицательный результат на ВИЧ, ВГВ и ВГС при первоначальном пренатальном скрининге. Дыхательный тест на H pylori был отрицательным. Исследование мазка периферической крови выявило умеренное снижение тромбоцитов с нормальной морфологией и не выявило аномалий эритроцитов или лейкоцитов. Тесты на щитовидную железу и химический состав сыворотки, включая функцию печени, были без особенностей. Тест на антикоагулянт против волчанки, антифосфолипидные антитела и антинуклеарные антитела был отрицательным.Панель VWD была нормальной.
Внутрибрюшное давление в третьем триместре беременности, осложненной острым панкреатитом: обсервационное исследование | BMC Беременность и роды
Поскольку смертность пациентов с ИАГ выше, чем у пациентов без ВБГ, у этих склонных к ИАГ пациентов все чаще применяется наблюдение и раннее ведение пациентов с ИАГ. Во время беременности физиологически прогрессирующее повышение ВБД обычно близко к диагностическому порогу ВБД в третьем триместре [12].Острое внутрибрюшное воспаление из-за острого панкреатита, развивающегося в третьем триместре, определенно влияет на ВБД. В этом исследовании ВБГ наблюдалась на протяжении всего третьего триместра беременности с диагнозом MSAP или SAP. Частота ИАГ у беременных составила 82,4%, что выше, чем в нашем предыдущем исследовании в группе панкреатита без беременности (около 65%, 39/60) [13], но не было существенной разницы ( p = 0,24, χ 2 тест). Вероятная причина заключалась в том, что брюшная стенка, которая уже была напряжена из-за увеличенной матки, была менее способна переносить любое быстрое увеличение ВБД.Разницу необходимо наблюдать с большим количеством образцов в каждой группе в будущем.
Предыдущие сообщения показали, что основной причиной ОП во время беременности является заболевание желчевыводящих путей [14, 15]. Как правило, она легкая, но имеет тенденцию повторяться [15]. Примечательно, что наиболее тяжелыми случаями чаще всего бывает гиперлипидемический панкреатит [5, 16]. Известно, что нормальная беременность сопровождается физиологической гиперлипидемией. Считается, что это общее увеличение мобилизации субстрата как для плаценты, так и для растущего плода. Клинически значимая гиперлипидемия обычно возникает в третьем триместре, когда липидный клиренс опережает синтез и высвобождение липидов.Панкратит, только при уровне триглицеридов выше 11,3 ммоль / л, определяется как гиперлипидемический панкреатит [17]. В настоящем исследовании почти 50% пациентов (8/17) соответствовали диагностическим критериям гиперлипидемического панкреатита. За исключением одного пациента с MSAP, другим семи пациентам был поставлен диагноз SAP. Тяжелое ожирение — одна из причин повышенного ВБД. В этой группе средний ИМТ при добавлении был близок к идеальному диапазону ИМТ беременных в соответствии с рекомендациями Института медицины 2009 года [18].
В таблице 3 показано распределение ВБГ по разным классификациям ОП во время беременности.У всех пациентов с MSAP или SAP была выявлена ВБГ разной степени (100%), в том числе два случая с ОКС. Значительно увеличенное ВБД может снизить перфузию внутрибрюшных органов и способствовать ухудшению функции органов [2, 3]. Гистологический и ультраструктурный анализ поджелудочной железы на модели ВГК у свиней показал, что ВГК может усугубить панкреатит [19]. Аналогичным образом, как SAP, так и IAH продемонстрировали заметные отрицательные эффекты на систематическую гемодинамику, оксигенацию и функцию органов на моделях свиней [20].В соответствии с этими результатами, в этом исследовании было показано, что IAP значительно коррелирует с показателем APACHE II матери ( r = 0,7456, p = 0,0006). Кроме того, сообщалось, что смертность у пациентов с острым панкреатитом с ОКС составила 49% по сравнению с 11% без ОКС [9]. К счастью, все женщины в этом исследовании выжили, хотя у двух пациентов был ОКС. Этим женщинам может помочь быстрое и эффективное снижение ВБД с помощью CS.
У беременных овцематок повышение ВБД (10 мм рт. Ст. В течение 30 мин, затем 15 мм рт. Ст. В течение 30 мин) вызывало снижение маточного кровотока и гипоксемию плода [21].Аналогичным образом, в нашем исследовании 1-минутная оценка по шкале Апгар и pH артерии пуповины как показатели гипоксических и ишемических повреждений плода [22] отрицательно коррелировали с ВБД ( r = -0,7465, p = 0,0034 ; r = −8232, p = 0,0005; соответственно). Кроме того, IAP случаев с живыми младенцами был значительно ниже, чем у пациентов с нежизнеспособной беременностью. В этом исследовании наблюдалась особенно высокая перинатальная смертность — почти 30%.Пациентам с SAP, проявлявшимся тяжелой формой ИБГ, требовалось прерывание беременности и / или санация поджелудочной железы из-за необратимых признаков дистресса плода или сохраняющейся нестабильности матери после госпитализации.
Последние данные показывают, что побочные эффекты повышенного ВБД могут возникать на гораздо более низких уровнях, чем считалось ранее [23]. В этом исследовании разрушительные последствия для матери и плода наблюдались при ВБД менее 20 мм рт.ст., значение, которое было обычным и хорошо переносимым небеременными пациентами с SAP [1, 24].К сожалению, внутриутробная гибель плода произошла в трех случаях с ВБД более 19 мм рт. Следовательно, для беременных с ОП в третьем триместре продолжение наблюдения и раннее лечение ВБД, как только ВБД превышает 15 мм рт. Ст., Может быть полезным не только для защиты матери от дальнейших пагубных последствий, но и для снижения перинатальной смертности.
Общие стратегии, предлагаемые для снижения ВБД, включают эвакуацию внутрипросветного содержимого, эвакуацию внутрибрюшного пространства, занимающего очаги поражения, улучшение эластичности брюшной стенки, оптимизацию введения жидкости, оптимизацию системной и регионарной перфузии тканей или, в крайнем случае, декомпрессивную лапаротомию [25 ].Учитывая, что расширяющаяся матка в последнем триместре занимает большую часть внутрибрюшного пространства, наиболее быстрым и эффективным средством уменьшения ВБД может быть родоразрешение плода (через КС), когда ВБД постоянно повышен и представляет угрозу для матери / ребенка. здоровье плода. Рождение плода на ранних этапах позволяет избежать чрезмерной негативной стимуляции плода острым повышенным ВБД и может снизить перинатальную смертность. Для подтверждения этой связи необходимы дальнейшие исследования случай – контроль. КС быстро и эффективно уменьшает внутрибрюшной объем, а также уводит плод от серьезных физиологических расстройств матери.Поскольку CS не является обычным методом доставки, его показания требуют дальнейшего изучения. В настоящем исследовании большинству женщин с SAP потребовались роды. Даже при умеренном IAH предпочтительным вариантом для доставки является CS. Однако, к сожалению, IAP матерей после родов не контролировался регулярно, и влияние CS на IAP не могло быть дополнительно оценено. Еще одним ограничением нашего исследования является то, что давление перфузии брюшной полости (среднее артериальное давление минус внутрибрюшное давление) не анализировалось, что могло бы быть важным показателем воздействия ВГД на перфузию органов.Дальнейшие исследования маточно-плацентарного кровоснабжения будут способствовать снижению перинатальной смертности.













Добавить комментарий