Какие прививки делают перед школой в 7 лет
Школа для ребенка – совершенно новый этап в его жизни. В этот период малышу особенно необходима поддержка и забота.
Учеба несет в себе не только психологическую и физическую нагрузку, она может сказываться и на здоровье ребенка, еще не адаптировавшегося к новым условиям. Кроме того, в школе, как в месте скопления большого количества детей, имеется риск заражения различными инфекциями.
Школа – это место, где инфекции могут распространяться очень быстро. Поэтому здесь становятся особенно опасны инфекции с высокой заразностью, такие как грипп, корь, краснуха, паротит (свинка), ветряная оспа. Вакцинация призвана помочь предотвратить их, однако важно помнить, что определить правильную схему вакцинации и, при необходимости, дать соответствующие рекомендации может только врач.
Согласно Национальному календарю профилактических прививок (Приказ Министерства здравоохранения РФ от 21 марта 2014 г.
-
четыре прививки против коклюша, дифтерии, столбняка в возрасте 3 — 4,5 — 6 и 18 месяцев,
-
пять прививок против полиомиелита в возрасте 3 — 4,5 — 6, 18 и 20 месяцев;
-
одну прививку против кори, краснухи, паротита и три прививки против гепатита В;
-
с возраста 6 месяцев ребенка рекомендуется ежегодно прививать против гриппа.
В возрасте 6-7 лет, перед поступлением в новый коллектив (школу), проводится ряд повторных прививок (ревакцинаций) согласно Национальному календарю:
-
против кори, краснухи и эпидемического паротита;
-
против дифтерии и столбняка.

Чтобы дополнительно обезопасить ребенка, можно обсудить с врачом вакцинацию против других инфекций, таких, например, как ветряная оспа, пневмококковая инфекция, грипп, гепатит А.
Кроме этого, в соответствии с Национальным календарем прививок, в регионах, эндемичных по вирусному клещевому энцефалиту, до наступления весны детей прививают против клещевого энцефалита.
Против ветряной оспы
Ветряная оспа высоко заразна, может протекать тяжело, вспышка инфекции в школе обычно подразумевает карантин. Для школьников это означает пропуск занятий.
Против пневмококковой инфекции
Такая вакцинация, как правило, рекомендуется детям, имеющим хронические заболевания и часто болеющим, для снижения риска развития тяжелых респираторных инфекций.
Против гриппа
Эта прививка проводится ежегодно осенью. Грипп может протекать тяжело и иметь осложнения в виде пневмонии.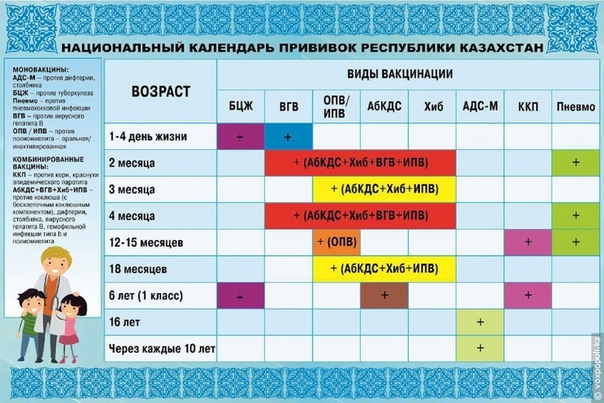
Гепатит А (инфекционная желтуха, болезнь «грязных рук»)
В школе дети зачастую впервые начинают самостоятельно пользоваться столовой и общественными туалетами, что повышает риск развития кишечных инфекций, к которым относится гепатит А.
Показать источники
Источники
| Вид прививки | Возраст ребенка | Примечания |
| Первая вакцинация против вирусного гепатита В | Проводится новорожденному в первые сутки жизни | Инъекция делается в роддоме внутримышечно в плечо или бедро ребенка. Требуется письменное согласие на вакцинацию матери. |
| Вакцинация против туберкулеза (БЦЖ-М) | Проводится новорожденному на 3-7 день жизни | Инъекция делается в роддоме внутрикожно в левое плечо.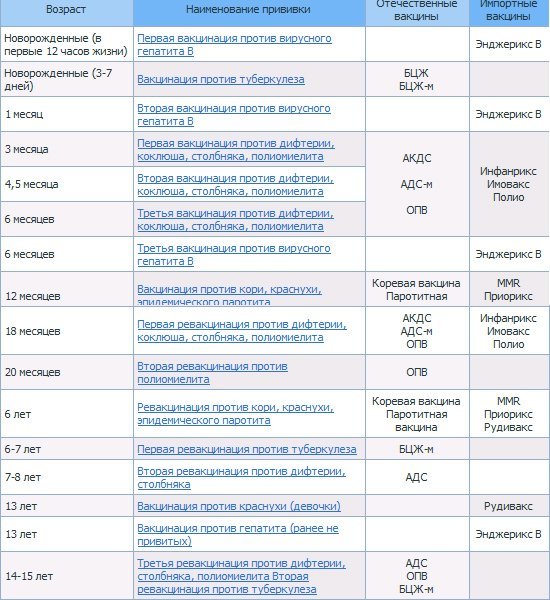 Требуется письменное согласие на вакцинацию матери. Другие прививки можно проводить не ранее чем через 1 месяц после БЦЖ. Требуется письменное согласие на вакцинацию матери. Другие прививки можно проводить не ранее чем через 1 месяц после БЦЖ. |
| Вторая вакцинация против вирусного гепатита В | Проводится ребенку после 1 месяца от рождения | Если сроки были сдвинуты, то через 1 месяц после первой. Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Инъекция проводится внутримышечно в плечо или бедро ребенка. |
| Первая вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Ребенок должен быть совершенно здоров и после болезни должен пройти месяц. Инъекция проводится внутримышечно в плечо, бедро или под лопатку. Детям до года чаще всего делают в бедро. |
| Первая вакцинация против полиомиелита | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцина против полиомиелита делается в один день с АКДС. Инактивированная полиомиелитная вакцина вводится подкожно под лопатку или в плечо, а также может быть введена внутримышечно в бедро. Вакцины закупаются за рубежом, поэтому заблаговременно узнавайте о ее наличие в поликлинике. Вакцинация производится трехкратно с интервалом в 45 дней. Вакцина против полиомиелита делается в один день с АКДС. Инактивированная полиомиелитная вакцина вводится подкожно под лопатку или в плечо, а также может быть введена внутримышечно в бедро. Вакцины закупаются за рубежом, поэтому заблаговременно узнавайте о ее наличие в поликлинике. Вакцинация производится трехкратно с интервалом в 45 дней. |
| Первая вакцинация против гемофильной инфекции | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцина против гемофильной инфекции делается в один день с АКДС и вакциной против полиомиелита. Вводится внутримышечно в бедро или плечо, но при этом это должна быть другая рука или нога, в которую еще не производились инъекции. |
| Вторая вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери через 45 дней после первой вакцинации. Инъекция вводится внутримышечно в плечо, бедро или под лопатку. Инъекция вводится внутримышечно в плечо, бедро или под лопатку. |
| Вторая вакцинация против полиомиелита | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от полиомиелита выполняется в один день с АКДС через 45 дней после первой вакцинации. Инъекция выполняется подкожно в плечо, под лопатку или внутримышечно в бедро. |
| Вторая вакцинация против гемофильной инфекции | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от гемофильной инфекции проводится в один день с АКДС через 45 дней после первой вакцинации. Инъекция выполняется внутримышечно в бедро или плечо, но при этом это должна быть другая рука или нога, в которую еще не производились инъекции. |
| Третья вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери через 45 дней после второй вакцинации.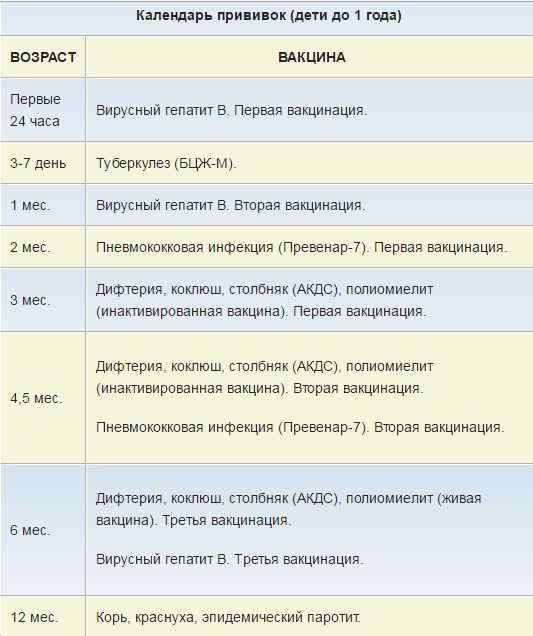 Инъекция вводится внутримышечно в плечо, бедро или под лопатку. Инъекция вводится внутримышечно в плечо, бедро или под лопатку. |
| Третья вакцинация против полиомиелита | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от полиомиелита выполняется в один день с АКДС через 45 дней после второй вакцинации. Живая оральная полиомиелитная вакцина закапывается в рот на лимфоидную ткань глотки. Пить и есть в течение часа строго запрещается. |
| Третья вакцинация против гемофильной инфекции | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация проводится в один день с АКДС через 45 дней после второй вакцинации. Инъекция проводится внутримышечно в бедро или плечо. |
| Третья вакцинация против вирусного гепатита В | Проводится ребенку в 6 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 6 месяцев после первой прививки. Инъекция проводится внутримышечно в плечо или бедро. Инъекция проводится внутримышечно в плечо или бедро. |
| Вакцинация против кори, эпидемического паротита, краснухи (КПК) | Проводится ребенку в 1 год | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери. Инъекция вводится подкожно в бедро или плечо. |
| Первая ревакцинация против дифтерии, коклюша, столбняка | Проводится ребенку в 18 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через год после законченой вакцинации. Способы введения те же. |
| Первая ревакцинация против полиомиелита | Проводится ребенку в 18 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери совместно с АКДС. Живая оральная полиомиелитная вакцина закапывается в рот на лимфоидную ткань глотки. Пить и есть в течение часа строго запрещается. |
| Вторая ревакцинация против полиомиелита | Проводится ребенку в 20 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 2 месяца после первой ревакцинации живой оральной полиомиелитной вакциной. |
| Ревакцинация против кори, краснухи, эпидемического паротита | Проводится ребенку в 6 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 6 месяцев после вакцинации. Основным условием применения вакцины является отсутствие в анамнезе перенесенных заболеваний: кори, краснухи, эпидемического паротита до 6 лет. Способ введения тот же. |
| Вторая ревакцинация против дифтерии, столбняка (АДС) | Проводится ребенку в 6-7 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 5 лет после первой ревакцинации. Инъекция вводится внутримышечно под лопатку. Инъекция вводится внутримышечно под лопатку. |
| Ревакцинация против туберкулеза | Проводится ребенку в 7 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери при отрицательной реакции Манту. Инъекция вводится внутрикожно в левое плечо. |
| Третья ревакцинация против дифтерии, столбняка | Проводится подростку в 14 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 7 лет после второй ревакцинации. Инъекция вводится внутримышечно под лопатку. |
| Третья ревакцинация против полиомиелита | Проводится подростку в 14 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 12 лет 2 месяца после второй ревакцинации. Живая оральная полиомиелитная вакцина закапывается на поверхность небных миндалин, чтобы сформировался иммунитет. Нельзя пить и есть в течение часа после прививки. Нельзя пить и есть в течение часа после прививки. |
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ О ПРИВИВКАХ
Дата публикации: . Категория: Советы врача.
Острый гепатит «В» — тяжелое инфекционное заболевание, характеризующееся воспалительным поражением печени. Перенесенный в раннем возрасте вирусный гепатит «В» в 50–90% случаев переходит в хроническую форму, приводящую в дальнейшем к циррозу печени и первичному раку печени. Чем младше возраст, в котором происходит инфицирование, тем выше вероятность стать хроническим носителем.
Туберкулез — заболевание поражает легкие и бронхи, однако возможно поражение и других органов. При туберкулезе возможно развитие генерализованных форм, в том числе и туберкулезного менингита, устойчивых к противотуберкулезным препаратам.
Коклюш -инфекционное заболевание дыхательных путей. опасным является поражение легких, особенно в грудном возрасте. Серьезным осложнением является энцефалопатия, которая вследствие судорог, может привести к смерти или оставить после себя стойкие повреждения, глухоту или эпилептические приступы.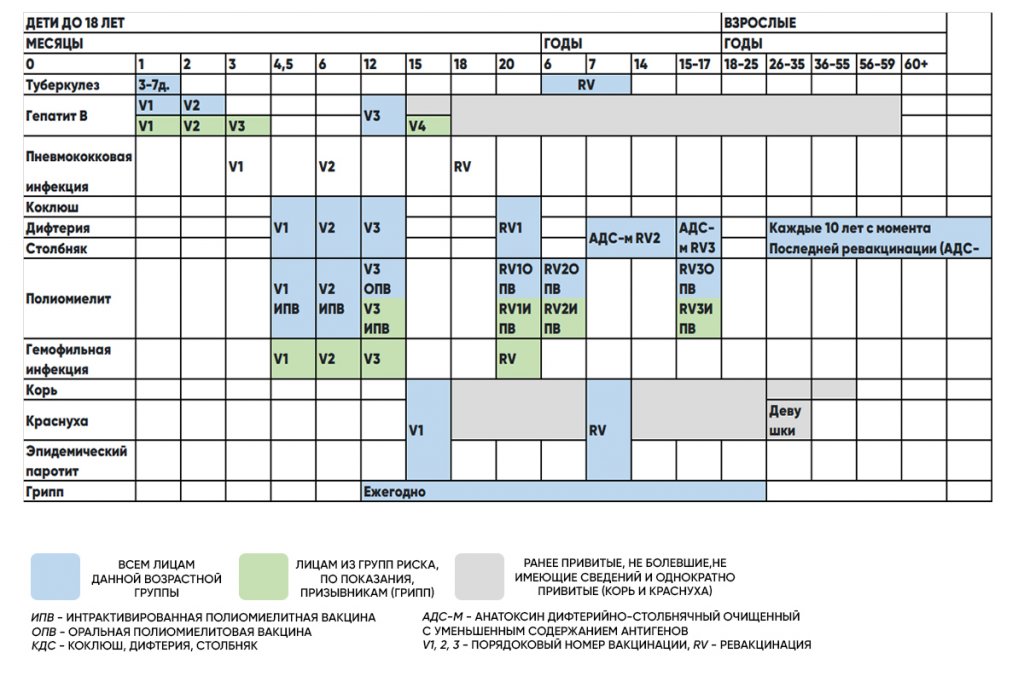
Дифтерия — острое инфекционное заболевание, характеризующееся токсическим поражением организма, преимущественно сердечно-сосудистой и нервной систем, а также местным воспалительным процессом с образованием фибринного налета. Возможны такие осложнения как инф.-токсический шок, миокардиты, полиневриты, включая поражение черепных и перифических нервов, поражение надпочечников, токсический невроз.
Столбняк — поражает нервную систему и сопровождается высокой летальностью вследствие паралича дыхания и сердечной мышцы.
Корь — заболевание может вызвать развитие отита, пневмонии, не поддающей антибиотикотерапии, энцефалит. Риск тяжелых осложнений и смерти особенно велик у маленьких детей.
Эпидемический паротит — заболевание может осложняться серозным менингитом, в отдельных случаях воспалением поджелудочной железы. Свинка является одной из причин развития мужского и женского бесплодия.
РОДИТЕЛИ! ПОМНИТЕ! Прививая ребенка, Вы защищаете его от инфекционных заболеваний! Отказываясь от прививок, Вы рискуете здоровьем и жизнью Вашего ребенка! Помогите Вашему ребенку! Защитите его от инфекционных заболеваний, и от вызываемых ими тяжелых осложнений и последствий! Дайте ребенку возможность бесплатно получить необходимую прививку! Как предупредить болезнь ребёнка? Некоторые болезни можно предотвратить. В этом нет ничего сложного. Все меры 6 предупреждения болезней просты и доступны каждой семье. Соблюдение гигиенических правил, режима, полноценное питание, разумное закаливание, систематические физические упражнения, занятия спортом, своевременные профилактические прививки и ограничение возможного контакта с инфекционными больными — вот почти полный арсенал средств, обеспечивающих здоровье и правильное развитие ребёнка. При малейшем подозрении на инфекционную болезнь в семье до прихода врача надо отделить больного от здоровых детей, предупредить окружающих о заболевании и как можно быстрее сообщить о болезни ребёнка в ясли, детский сад, школу, если заболевший посещал их. Всем этим можно оградить от заражения других детей и предупредить появление бациллоносительства и распространение болезни.
В этом нет ничего сложного. Все меры 6 предупреждения болезней просты и доступны каждой семье. Соблюдение гигиенических правил, режима, полноценное питание, разумное закаливание, систематические физические упражнения, занятия спортом, своевременные профилактические прививки и ограничение возможного контакта с инфекционными больными — вот почти полный арсенал средств, обеспечивающих здоровье и правильное развитие ребёнка. При малейшем подозрении на инфекционную болезнь в семье до прихода врача надо отделить больного от здоровых детей, предупредить окружающих о заболевании и как можно быстрее сообщить о болезни ребёнка в ясли, детский сад, школу, если заболевший посещал их. Всем этим можно оградить от заражения других детей и предупредить появление бациллоносительства и распространение болезни.
В целях профилактики заболеваний, предлагаем выполнять следующие правила: • Сообщать медсестре детского сада о малейших признаках нездоровья ребенка накануне посещения детского сада.
• Если ребенок отсутствует в детском саду по болезни, либо по какой-то другой причине более 3-х дней, то родители обязаны предоставить справку от врача-педиатра.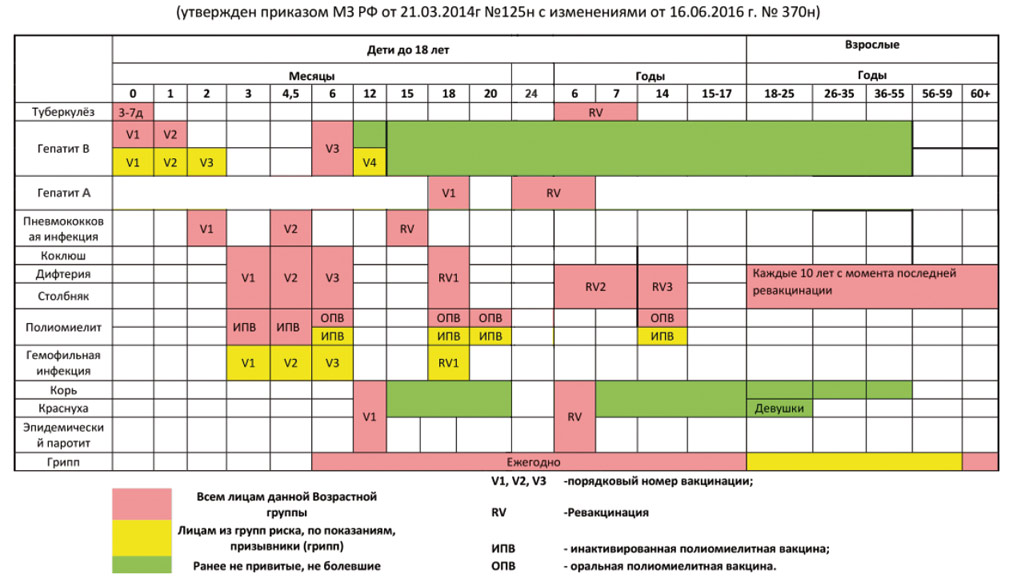
Если ребенок, пришедший в группу, проявляет признаки болезни, педагог имеет право не допустить данного ребенка в группу без осмотра медсестры. Если ребенок заболел в детском саду, врач или медсестра изолируют его, и он находится в изоляторе до приезда родителей. Время нахождения ребенка в изоляторе не должно превышать 2-х часов. Все прививки, необходимые по возрасту, должны быть сделаны. Без прививок ребенок в группу не допускается.
• При проведении плановой вакцинации, родители должны дать письменное согласие на проведение прививки в детском саду. Если ребенок прививается в другом учреждении, родители обязаны сделать прививки в течение недели. В случае медицинского отвода от прививок, необходимо предоставить справку от лечащего педиатра.
При направлении ребенка медработниками детского сада на какие-либо бактериологические исследования родители обязаны осуществить его в течение 7 дней.
• Родители должны выполнять все мероприятия (оздоровительные, профилактические, восстановительные — после болезни), назначенные врачом-педиатром.
• С целью ранней диагностики туберкулеза, ежегодно (1 раз в год) в учреждении детям ставится вк проба Манту. Отсутствующим детям необходимо ее сделать в поликлинике по месту жительства.
• После летнего отдыха предоставляется справка от педиатра о состоянии здоровья ребенка, и результаты анализа на энтеробиоз.
«Зачем нужны прививки?»
Прививки или вакцины получили свое название по противооспенному препарату, приготовленному из содержимого коровьих оспинок английский врачом Дженнером в 1798 году. Он заметил, что если ввести содержимое оспины коровы, в котором присутствуют болезнетворные бактерии, в кожный надрез человеку, то он не заболеет натуральной оспой. Прививки (вакцины) — это препараты, способствующие созданию активного специфического иммунитета, приобретенного в процессе прививания и необходимого для защиты организма от конкретного возбудителя болезни. Также прививки могут быть использованы для лечения некоторых инфекционных заболеваний. Прививки (вакцины) изготавливают путем сложных биохимических процессов из микроорганизмов, продуктов их жизнедеятельности или отдельных компонентов микробной клетки. Вакцинный препарат, содержащий определенные дозы возбудителя болезни, оказавшись в организме человека, сталкивается с клетками крови — лимфоцитами, в результате чего образуются антитела — особые защитные белки. Организм в определенный период времени — год, пять лет и т. п. — «помнит» о прививке. С этим связана необходимость повторных 7 вакцинаций — ревакцинации, после чего формируется стойкий длительный иммунитет. При последующей «встрече» с болезнетворным микрорганизмом антитела его узнают и нейтрализуют, и человек не заболевает.
Прививки (вакцины) изготавливают путем сложных биохимических процессов из микроорганизмов, продуктов их жизнедеятельности или отдельных компонентов микробной клетки. Вакцинный препарат, содержащий определенные дозы возбудителя болезни, оказавшись в организме человека, сталкивается с клетками крови — лимфоцитами, в результате чего образуются антитела — особые защитные белки. Организм в определенный период времени — год, пять лет и т. п. — «помнит» о прививке. С этим связана необходимость повторных 7 вакцинаций — ревакцинации, после чего формируется стойкий длительный иммунитет. При последующей «встрече» с болезнетворным микрорганизмом антитела его узнают и нейтрализуют, и человек не заболевает.
Календарь плановых прививок
Каждая страна мира имеет свой календарь профилактических прививок. В нашей стране до недавнего времени в него входило семь инфекций: туберкулез, дифтерия, столбняк, коклюш, корь, эпидемический паротит (свинка) и полиомиелит. С 1997 года в календарь обязательных прививок внесены еще две прививки — против гепатита В и краснухи.
Прививка гепатита В. В первые 12 часов жизни малышу делают прививку против вирусного гепатита В. Вирусный гепатит В — инфекционное заболевание печени, вызываемое одноименным вирусом, характеризующееся тяжелым воспалительным поражением печени. Болезнь имеет различные формы — от носительства вируса до острой печеночной недостаточности, цирроза печени и рака печени. У новорожденных вирусный гепатит в большинстве случаев протекает бессимптомно, без классической желтухи, что затрудняет своевременную диагностику и затягивает начало лечения. Если не прививать новорожденных, то у 90% детей, инфицировавшихся вирусным гепатитом В в первом полугодии, и у 50% детей, инфицировавшихся во втором полугодии жизни, разовьется хроническое течение этой тяжелой болезни. Прививку повторяют в 1 и 6 месяцев. В случае, если ребенок родился от матери, носительницы антигена гепатита В или заболевшей гепатитом в третьем триместре беременности, прививку повторяют в 1, 2 и 12 месяцев. Иммунитет сохраняется до 12 лет и более.
Прививка против туберкулеза. В возрасте трех-семи дней ребенку делают прививку против туберкулеза вакциной БЦЖ (BCG — Bacillus Calmette Guerin, дословно — бацилла Кальметта, Герена — создатели противотуберкулезной вакцины). Туберкулез — хроническая, широко распространенная и тяжело протекающая инфекция, возбудителем которой является микобактерия туберкулеза (палочка Коха). Первоначально поражаются легкие, однако инфекции могут быть подвержены и другие органы. Известно, что микобактерией туберкулеза инфицировано около 2/3 населения планеты. Ежегодно активным туберкулезом заболевает около 8 миллионов человек, около 3 миллионов заболевших погибает. На современном этапе лечение этой инфекции чрезвычайно затруднено из-за высокой устойчивости бациллы к сильнейшим антибиотикам. Положение усугубляется еще и тем, что, в отличие от других вакцин, БЦЖ не является стопроцентно эффективной в предотвращении туберкулеза и абсолютным средством контроля этой инфекции. В то же время доказано, что БЦЖ защищает 85% привитых детей от тяжелых форм туберкулеза. Поэтому Всемирной Организацией Здравоохранения (ВОЗ) эту прививку рекомендовано делать новорожденным тех стран, где туберкулез сильно распространен, в том числе и в нашей стране. Иммунитет после прививки развивается через 8 недель. Для того чтобы не пропустить момент возможного инфицирования туберкулезом, ребенку ежегодно проводится проба Манту. При отрицательной пробе Манту (т. е. отсутствии противотуберкулезного иммунитета) проводится ревакцинация (повторная вакцинация) БЦЖ в 7 и/или 14 лет. Прививки против коклюша, дифтерии, столбняка и полиомиелита. С трехмесячного возраста начинают делать прививку против коклюша, дифтерии, столбняка (АКДС — адсорбированная коклюшно-дифтерийно-столбнячная вакцина) и полиомиелита (ОПВ — оральная (введенная через рот) полиомиелитная вакцина). Обе прививки можно заменить французской вакциной Тетракок — комбинированная вакцина, содержащая АКДС и ОПВ.
Поэтому Всемирной Организацией Здравоохранения (ВОЗ) эту прививку рекомендовано делать новорожденным тех стран, где туберкулез сильно распространен, в том числе и в нашей стране. Иммунитет после прививки развивается через 8 недель. Для того чтобы не пропустить момент возможного инфицирования туберкулезом, ребенку ежегодно проводится проба Манту. При отрицательной пробе Манту (т. е. отсутствии противотуберкулезного иммунитета) проводится ревакцинация (повторная вакцинация) БЦЖ в 7 и/или 14 лет. Прививки против коклюша, дифтерии, столбняка и полиомиелита. С трехмесячного возраста начинают делать прививку против коклюша, дифтерии, столбняка (АКДС — адсорбированная коклюшно-дифтерийно-столбнячная вакцина) и полиомиелита (ОПВ — оральная (введенная через рот) полиомиелитная вакцина). Обе прививки можно заменить французской вакциной Тетракок — комбинированная вакцина, содержащая АКДС и ОПВ.
Коклюш — инфекционное заболевание, вызываемое коклюшной палочкой. Наиболее характерным признаком коклюша является затяжной, приступообразный спастический кашель.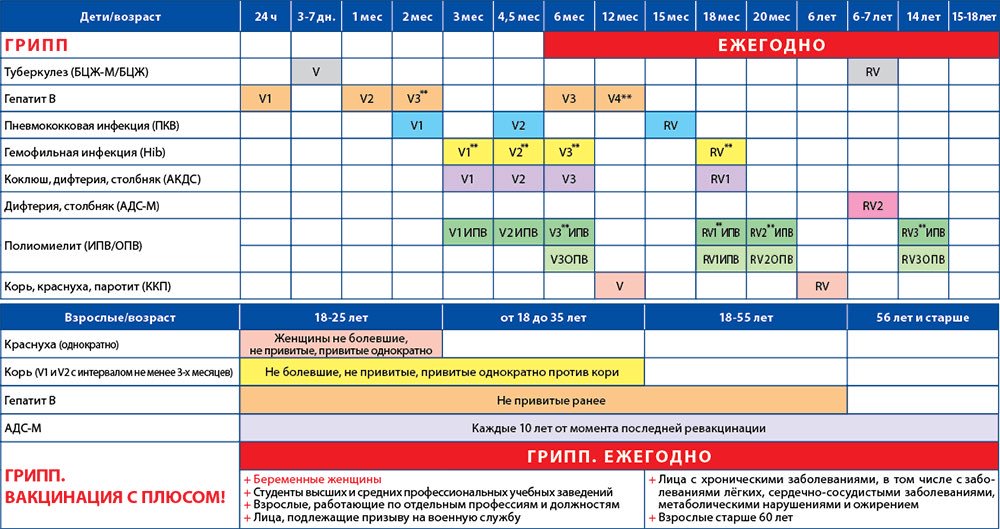 Болезнь наиболее тяжело протекает у детей первых месяцев жизни, сопровождается высокой смертностью, у каждого четвертого заболевшего вызывает патологию легких. Вакцинация состоит из 3 прививок в 3, 4,5 и 6 месяцев, повторная вакцинация проводится в 18 месяцев. Прививают против коклюша детей до 4 лет, в 7 и 14 лет проводят вакцинацию и 8 ревакцинацию только против дифтерии и столбняка, у взрослых это делают — каждые 10 лет.
Болезнь наиболее тяжело протекает у детей первых месяцев жизни, сопровождается высокой смертностью, у каждого четвертого заболевшего вызывает патологию легких. Вакцинация состоит из 3 прививок в 3, 4,5 и 6 месяцев, повторная вакцинация проводится в 18 месяцев. Прививают против коклюша детей до 4 лет, в 7 и 14 лет проводят вакцинацию и 8 ревакцинацию только против дифтерии и столбняка, у взрослых это делают — каждые 10 лет.
Дифтерия — заболевание, вызываемое коронебактерией дифтерии. Инфекция протекает тяжело, с образованием характерных пленок на слизистых оболочках верхних дыхательных путей, с поражением нервной и сердечно-сосудистой систем. Возбудитель дифтерии выделяет сильнейший токсин, обладающий способностью разрушать оболочку нервов, повреждать эритроциты (клетки крови). Осложнениями дифтерии могут быть: миокардит (воспаление сердечной мышцы), полиневрит (множественное поражение нервов), параличи, снижение зрения, поражение почек. Всемирной Организацией Здравоохранения прививка рекомендована для всех без исключения стран мира.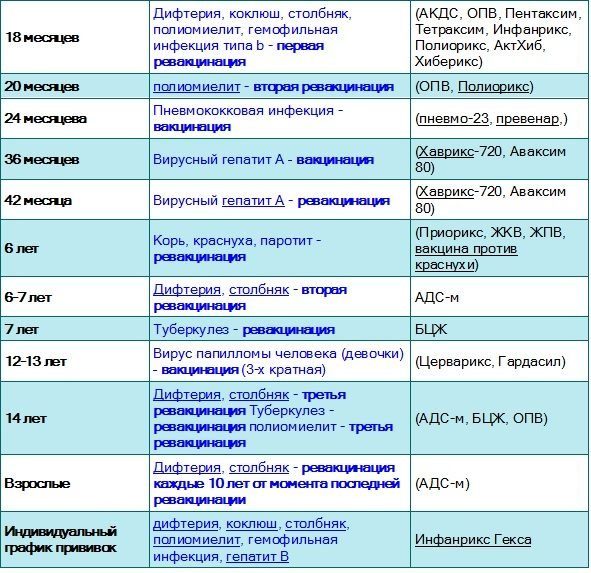
Столбняк — смертельно опасное заболевание, вызываемое столбнячной палочкой. Возбудители заболевания обитают в почве в виде спор. Они проникают в организм через мельчайшие царапины кожи, слизистых оболочек и токсинами (одними из самых сильных) поражают нервную систему. Возникают спазмы, судороги всех мышц тела, настолько выраженные, что приводят к переломам костей и отрывом мышц от костей. Особенно опасными являются продолжительные судороги дыхательной мускулатуры. Прогноз начавшегося заболевания неблагоприятный. Смертность составляет 40–80%. Наступает спазм дыхательной мускулатуры, паралич сердечной мышцы — это приводит к летальному исходу. Единственным средством профилактики является прививка.
Полиомиелит — острая вирусная инфекция, поражающая нервную систему (серое вещество спинного мозга). Характеризуется повышением температуры, головными, мышечными болями с последующим развитием параличей нижних конечностей (слабость, боль в мышцах, невозможность или нарушение ходьбы). В наиболее тяжелых случаях поражение спинного мозга приводит к остановке дыхания и смерти. Осложнения полиомиелита: атрофия, т. е. нарушение структуры и функций мышц, в результате чего они становятся слабее, в легких случаях возникает хромота, в тяжелых — параличи. В качестве профилактики используется прививка. Прививки против кори, краснухи и эпидемического паротита. В 1 год ребенку делают прививку против кори, краснухи и эпидемического паротита, повторная вакцинация производится в 6 лет.
В наиболее тяжелых случаях поражение спинного мозга приводит к остановке дыхания и смерти. Осложнения полиомиелита: атрофия, т. е. нарушение структуры и функций мышц, в результате чего они становятся слабее, в легких случаях возникает хромота, в тяжелых — параличи. В качестве профилактики используется прививка. Прививки против кори, краснухи и эпидемического паротита. В 1 год ребенку делают прививку против кори, краснухи и эпидемического паротита, повторная вакцинация производится в 6 лет.
Корь — это тяжело протекающая вирусная инфекция, с высокой смертностью (в некоторых странах до 10%), осложняющаяся пневмонией (воспаление легких), энцефалитом (воспаление вещества мозга).
Краснуха — острозаразное вирусное заболевание, проявляющееся сыпью на коже, увеличением лимфоузлов. Опасность этого заболевания в первую очередь состоит в том, что вирус краснухи поражает плод не болевшей краснухой и не привитой беременной женщины, вызывая пороки сердца, мозга и других органов и систем. Поэтому существует три принципиальных подхода к борьбе с краснухой: прививание детей, прививание девушекподростков и прививание женщин детородного возраста, планирующих иметь детей. ВОЗ рекомендует сочетать по мере возможности все три стратегии.
Поэтому существует три принципиальных подхода к борьбе с краснухой: прививание детей, прививание девушекподростков и прививание женщин детородного возраста, планирующих иметь детей. ВОЗ рекомендует сочетать по мере возможности все три стратегии.
В России в части регионов сочетается вакцинация детей и подростков. Вирус эпидемического паротита поражает не только слюнную железу, но и другие железистые органы: яичники, яички (это может быть причиной бесплодия), поджелудочную железу, возможно воспаление вещества мозга (энцефалит).
О прививках, не входящих в календарь плановых прививок.
Прививка против гриппа. Из-за риска возможных тяжелых осложнений, она показана детям с 6-месячного возраста, страдающих хроническими заболеваниями бронхо-легочной системы, почек, сердца. Необходимо прививаться вакцинами, состав которых меняется ежегодно и соответствует спектру тех вирусов, которые распространены именно в этом году (мониторинг проводит ВОЗ). Делать прививку против гриппа надо еще и потому, что в присутствии вирусов гриппа очень многие слабые вирусы и бактерии становятся более агрессивными и могут вызывать обострения хронических заболеваний или провоцировать возникновение другой инфекции.
Менингит (бактериальный) — воспаление оболочек головного или спинного мозга, вызываемое менингококком, который «обитает» в горле. Заражение происходит от больного человека или внешне здорового носителя этого микроба. Болезнь передается воздушнокапельным путем. Кроме того, при ослабленном иммунитете возбудитель болезни может через кровь попасть в центральную нервную систему, вызывая воспаление оболочек головного и спинного мозга. Повышается температура (свыше 38,0 С), беспокоит сильная головная боль, скованность шейных мышц, тошнота, рвота, сыпь в виде кровоподтеков. Возможны внутренние кровотечения, сепсис, а также потеря сознания, кома, судороги из-за отека головного мозга. Выделение токсинов менингококка приводят к нарушению сердечнососудистой деятельности, дыхания и смерти больного. Менингококковая инфекция наиболее тяжело протекает у детей первого года жизни. По эпидемическим показаниям прививают детей с 6 месяцев, с повторным введение вакцины через 3 месяца, в случае, когда вакцина отечественная прививают с 1 года. В обычных случаях прививают детей старше 2 лет однократно, иммунитет развивается не менее чем на 3 года, у взрослых — на 10 лет. В заключение скажем, что прививки делаются добровольно, по желанию родителей ребенка.
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ О РИСКАХ ДЛЯ ЗДОРОВЬЯ ДЕТЕЙ ПРИ ОТКАЗЕ ОТ ВАКЦИНАЦИИ
Что такое вакцинация? До изобретения прививок инфекции и вирусы являлись главной причиной высокой смертности населения Земли и малой продолжительности жизни человека. Уже 200 с лишним лет в мире существует эффективный способ защиты человека и животных от целого ряда инфекционных и некоторых вирусных заболеваний. Вакцинация (от лат. vaccus корова) — это введение медикамента с целью предотвратить заражение или ослабить его проявления и негативные последствия. В качестве материала (антигена) могут быть использованы: • живые, но ослабленные штаммы микробов; • убитые (инактивированные) микробы; • части микробов, например, белки; • синтетические компоненты. При введении вакцины происходит выработка иммунитета на её компоненты, в результате образуются антитела, которые живут в организме. Антитела строго индивидуальны для каждого возбудителя, при встрече с ним очень быстро подавляют его и не дают болезни развиться. Справившись с задачей, защитники не исчезают: они еще долго — несколько лет, а то и всю жизнь готовы противостоять вредителям. Так в чем же плюсы прививок? По статистике, за последнее столетие продолжительность жизни человека увеличилась, в том числе, благодаря вакцинации. Однако, многие отказываются от прививок, более того, отказываются прививать своих детей, тем самым, подвергая их большому риску. Если бы не было прививок, нам бы угрожали: • корь — вероятность смертельного исхода 1 случай из 100, инвалидности 5 случаев из 100; • коклюш — очень высок риск осложнений со стороны дыхательной и нервной систем; • дифтерия — вероятность смертельного исхода 10 случаев из 100; • полиомиелит — риск тяжелой инвалидности; • туберкулез — длительное лечение, тяжелые осложнения; • эпидемический паротит — возможно развитие бесплодия; • краснуха — у не болевших в детстве или непривитых женщин, заболевших во время беременности, может родиться ребенок-инвалид или нежизнеспособный ребенок; • гепатит В — высокий риск возникновения тяжелого поражения печени (включая рак). Когда сделать вакцинацию максимально безопасной? Многие дети получают временный отвод от прививок на основе относительных противопоказаний, например: острое заболевание (ОРЗ, грипп, бронхит), обострение хронической патологии (аллергия, дерматит, почечная недостаточность) и предстоящее путешествие. В каждом из названных случаев процедуру переносят до подходящего момента выздоровления, снятия обострения или возвращения из поездки. Все прочие поводы отказа от 11 прививки, включая дисбактериоз, недоношенность, эпилепсию и прочие состояния, считаются ложными. Важно помнить, что к каждому ребёнку применяется индивидуальный подход. Перед любой прививкой врач осматривает ребёнка и решает вопрос о возможности её проведения. Прививки назначаются в соответствии с календарём прививок. Однако, некоторые дети, например, недоношенные или с определёнными отклонениями в состоянии здоровья, к данной вакцине могут иметь медицинские противопоказания. Прививки не проводят в период острого или обострения хронического заболевания, их откладывают до выздоровления или ремиссии. Однако, если риск инфекции велик (например, после контакта с больным), то некоторые вакцины можно ввести на фоне незначительных симптомов острого или хронического заболевания. Проведение в один день нескольких вакцин не опасно, если эти вакцины сочетаются между собой, и их назначение совпадает с календарём прививок, в результате вырабатывается иммунитет сразу к нескольким заболеваниям. Важно: По статистике, до 60% родителей, не прививающих своих детей, ссылаются не на болезни или обострения, а на собственные умозаключения, советы родных, религиозные аспекты и прочие сомнительные обстоятельства. Последствия отказа от прививок Если родители все же решили не вакцинировать ребенка, то они должны понимать, что означает для него статус непривитого. Когда в мир, заполненный микробами и вирусами, выходит совершенно незащищенный кроха, его мама и папа обязаны предпринять дополнительные меры для укрепления иммунной системы и жестко следовать санитарногигиеническим правилам, так как любое нарушение может привести к заражению.
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ «О ПОЛЬЗЕ ВАКЦИНАЦИИ»
Одним из важнейших мероприятий, предпринимаемых для сохранения и укрепления здоровья детей, является организация и проведение профилактических прививок. Защиту организма от возбудителей инфекционных заболеваний осуществляет иммунная система. Она способна защитить ребёнка от постоянно окружающих нас микроорганизмов (кишечной палочки, стрептококков и других), но не всегда в силах справиться с возбудителями дифтерии, вирусного гепатита «А» и «В», столбняка, коклюша, кори и других инфекционных заболеваний. Важно отметить, что прививки, полученные в детстве, в большинстве случаев, создают основу иммунитета против отдельных инфекций на всю жизнь. При введении вакцины происходит выработка иммунитета на её компоненты, в результате образуются антитела, которые живут в организме. Они строго индивидуальны для каждого возбудителя, при встрече с ним очень быстро подавляют его и не дают болезни развиться. Однако ни одна вакцина не может дать 100% гарантии, что ребёнок не заболеет. Хотя, привитые дети болеют крайне редко, между тем большинство вакцин требуют подкрепляющих прививок через определенные промежутки времени, т. к. со временем иммунитет слабеет и защита будет недостаточной. Например, от дифтерии и столбняка прививки повторяют через 5- 10 лет до шестидесятилетнего возраста.
• Зачастую родители боятся делать прививки детям, страдающими хроническими заболеваниями, тем не менее, риск от инфекции во много раз больше возможных последствий от вакцинации. Например, ребёнок с пороком сердца намного хуже перенесёт тот же коклюш, чем здоровый. • После прививки у некоторых детей может наблюдаться постпрививочная реакция, такая как: повышение температуры, покраснение или уплотнение в месте введения вакцины. Это закономерная реакция, которая говорит о начале формирования защиты от инфекции. Как правило, такая реакция носит кратковременный характер (1–3 дня). При повышении температуры до 38 градусов не требуется никакого лечения. Если температура повысится выше 38 градусов, необходимо использовать жаропонижающие средства, их назначения сделает участковый педиатр, в соответствии с возрастом вашего ребёнка. В случае покраснения или уплотнения в месте введения вакцины, необходимо поставить в известность медработника, проводившего прививку. Рекомендуется сделать содовую примочку (на стакан кипяченной теплой воды 1 чайная ложка соды) или йодовую сеточку. Эти процедуры можно делать только через сутки после введения вакцины. Содовую примочку оставляют до 13 высыхания марлевой повязки, при необходимости процедуру повторяют 2–3 раза в день. Для детей, у которых наблюдалась постпрививочная реакция, рекомендуются подготовительные мероприятия, которые назначит врач перед следующей прививкой. Это поможет ослабить постпрививочную реакцию или полностью её избежать. О них вам расскажет ваш участковый педиатр или врач, назначающий прививку ребёнку.
• Важно помнить, что к каждому ребёнку применяется индивидуальный подход. Перед любой прививкой врач осматривает ребёнка и решает вопрос о возможности её проведения. Прививки назначаются в соответствии с календарём прививок. Однако, некоторые дети, например, недоношенные или с определёнными отклонениями в состоянии здоровья, к данной вакцине могут иметь медицинские противопоказания. Прививки не проводят в период острого или обострения хронического заболевания, их откладывают до выздоровления или ремиссии. Однако, если риск инфекции велик (например, после контакта с больным), то некоторые вакцины можно ввести на фоне незначительных симптомов острого или хронического заболевания. Ответственность за назначение вакцины и её последствия, в данном случае, несёт врач, назначивший прививку.
• Хочется добавить, что проведение в один день нескольких вакцин не опасно, если эти вакцины сочетаются между собой, и их назначение совпадает с календарём прививок, в результате вырабатывается иммунитет сразу от нескольких заболеваний. При этом вакцины необходимо вводить в разные части тела.
Перед прививкой ребенка нужно оберегать от контактов с больными. При наличии пищевой аллергии необходимо строго соблюдать диету, не вводить в рацион новые продукты. Такой же тактики нужно придерживаться в течение 5 — 7 дней после прививки. В день проведения прививки сокращаются прогулки на улице, ограничиваются контакты с другими детьми, рекомендуется не купать ребёнка в течение суток. • После прививки ребёнок нуждается во внимательном отношении к нему со стороны родителей и наблюдении медперсонала поликлиники в установленные сроки. Для обеспечения медицинского наблюдения за ребёнком в случае возникновения немедленной реакции непосредственно после проведения прививки, родителям следует находиться с ребёнком возле прививочного кабинета в течение 30 минут.
• Каждый человек имеет право сделать свой выбор — прививаться или нет, но родители должны знать, что отказываясь от прививок, они лишают своих детей права на здоровье. Кроме того, если в детском учреждении карантин по какой — то инфекции, а у вашего ребёнка отсутствует прививка, то его могут не принять в детский коллектив.
• Важно подчеркнуть, что современная медицина не имеет пока более эффективного средства профилактики инфекционных заболеваний, чем вакцинация.
Родители! Отказываясь от прививок, вы не только лишаете защиты своего ребёнка, но и подвергаете опасности других детей, а также способствуете распространению инфекционных заболеваний в обществе.
Рекомендации населению по проведению вакцинации и основам безопасности иммунопрофилактики.
Вы должны это знать! Проведение нижеуказанных мероприятий направлено на обеспечение безопасности иммунизации с целью предупреждения возникновения нежелательных реакций на введение вакцины. Профилактические прививки гражданам проводятся в целях создания специфической невосприимчивости к инфекционным болезням. При проведении прививок медицинскими организациями проводятся мероприятия, направленные на обеспечение безопасности иммунизации, в том числе пациента, которому вводят вакцину. В этой связи профилактические прививки проводятся в организациях (медицинских кабинетах) при наличии у них лицензий на медицинскую деятельность. В определенных случаях по согласованию с органами, осуществляющими санитарно-эпидемиологический надзор в субъекте, может быть принято решение о проведении профилактических прививок гражданам на дому или по месту работы с привлечением прививочных бригад. Профилактические прививки проводят медицинские работники, обученные правилам организации и техники проведения иммунизации, а также приемам неотложной помощи в случае возникновения поствакцинальных осложнений. К проведению прививок допускается только здоровый медицинский персонал. Иммунизацию в лечебно-профилактических организациях проводят в специально оборудованных прививочных кабинетах. При отсутствии здравпунктов в организациях для проведения иммунизации с привлечением прививочных бригад выделяют помещения, где должна быть проведена влажная уборка, дезинфекция, проветривание, есть мебель для осмотра пациента и проведения профилактических прививок (стол, стулья, кушетка). Решение о возможности работы прививочной бригады в выделенном помещении принимает врач (в сельской местности — фельдшер) прививочной бригады. С целью выявления противопоказаний к проведению прививок все лица, которым должны проводиться профилактические прививки, предварительно должны быть осмотрены врачом или фельдшером. Перед иммунизацией врач должен тщательно собрать анамнез у пациента с целью выявления предшествующих заболеваний, в том числе хронических, наличия реакций или осложнений на предыдущее введение препарата, аллергических реакций на лекарственные препараты, продукты, выявить индивидуальные особенности организма (недоношенность, родовая травма, 16 судороги), уточнить, имеются ли контакты с инфекционными больными, а также сроки предшествующих прививок, для женщин — наличие беременности. Лица с хроническими заболеваниями, аллергическими состояниями и др. при необходимости подвергаются медицинскому обследованию с использованием лабораторных и инструментальных методов исследования. Непосредственно перед проведением профилактической прививки должна быть проведена термометрия. Убедитесь, что на момент прививки нет повышения температуры. Это является единственным универсальным противопоказанием к проведению прививки. Иммунизация проводится вакцинами отечественного и зарубежного производства, зарегистрированными и разрешенными к применению в установленном порядке. На всех этапах использования вакцин (транспортирование, хранение) должна соблюдаться «холодовая цепь». Оптимальный режим хранения для вакцин +20 С — +80 С. Все профилактические прививки проводят стерильными шприцами и иглами однократного применения. В случае одновременного проведения одному пациенту нескольких профилактических прививок каждую вакцину вводят отдельным шприцем и иглой в разные участки тела в соответствии с инструкцией по применению препарата. Для введения вакцины используется только тот метод, который указан в инструкции по ее применению. Внутримышечные инъекции детям первых лет жизни проводят только в верхненаружную поверхность средней части бедра. Медицинский работник должен предупредить пациента, родителей (или опекуна) ребенка о возможности возникновения местных реакций и клинических проявлениях поствакцинальных реакций и осложнений, дать рекомендации в каких случаях обращаться за медицинской помощью. В первые 30 минут после прививки, не торопитесь покинуть поликлинику или медицинский центр. Посидите в течение 20–30 минут неподалеку от кабинета. Это позволит быстро оказать помощь в случае возникновения немедленных аллергических реакций на прививку. При проведении профилактических прививок детям первого года жизни должно быть обеспечено активное медицинское наблюдение (патронаж) в следующие сроки: — на следующий день после иммунизации против гепатита В, дифтерии, коклюша, столбняка, гемофильной инфекции; — на 2-й и 7-й дни после иммунизации против полиомиелита; — через 1, 3, 6, 9 и 12 мес. после иммунизации против туберкулеза.
Вакцинация перед школой
Приходя в первый класс, дети попадают в новую, необычную для них среду, подвергаются высокой интеллектуальной и эмоциональной нагрузке, испытывают стресс и проходят сложный период адаптации, все это ослабляет иммунитет. В этот период дети особенно подвержены риску развития инфекционных заболеваний и нуждаются в защите.
Своевременная вакцинация и ревакцинация помогают:
Защитить ребёнка от инфекции
Предотвратить пропуски занятий
Избежать необходимости брать больничный лист по уходу за ребёнком и отсутствовать на работе
Снизить риск заражения коклюшем у наиболее уязвимой группы детей – малышей первого года жизни.
К 6-7 ГОДАМ РЕБЁНОК ПОЛУЧАЕТ ВАКЦИНЫ ОТ СЛЕДУЮЩИХ ЗАБОЛЕВАНИЙ:
Туберкулёз — 1 прививка
Пневмококковая инфекция — 3 прививки
Гемофильная инфекция тип b — 3 прививки
Гепатит В — 3 прививки
Грипп — Ежегодно
Полиомиелит — 5 прививок
Коклюш, дифтерия, столбняк — 4 прививки
Корь, эпидемический паротит, краснуха — 1 прививка
ПЕРЕД ПОСТУПЛЕНИЕМ В ШКОЛУ И В ШКОЛЬНЫЕ ГОДЫ ДЕТЯМ РЕКОМЕНДУЕТСЯ ПОЛУЧИТЬ РЕВАКЦИНАЦИЮ ОТ СЛЕДУЮЩИХ ИНФЕКЦИЙ:
Коклюш, столбняк, дифтерия
Корь, эпидемический паротит, краснуха
Грипп (ежегодно)
В чём опасность коклюша, дифтерии и столбняка?
Коклюш – острая воздушно-капельная бактериальная инфекция, проявляющаяся длительными и мучительными приступами спазматического кашля и интоксикацией.
Заразиться коклюшем ребёнок может только от больного человека.
Инфекция передаётся от больного человека здоровым воздушно-капельным путём, при кашле, чихании, смехе.
Один больной коклюшем человек заражает 90 из 100 непривитых людей.
Больной коклюшем опасен для окружающих с первого дня и до 30 суток болезни.
Более половины всех случаев коклюша в РФ регистрируется у детей в возрасте от 3 до 14 лет. Причина — снижение поствакцинального иммунитета, что приводит к восстановлению восприимчивости к коклюшу, начиная с возраста 5-7 лет, если ревакцинация вовремя не проведена.
Симптомы
Первый период заболевания длится 2 недели
Позже кашель усиливается и приобретает спазматический характер.
Характерный для коклюша кашель, мучительный и изнуряющий может сохраняться до полугода. В течение 21 дня ребёнок может оставаться на домашнем или больничном режиме.
Коклюш опасен своими осложнениями, он может приводить к пневмонии, генерализованным судорогам, нарушениям функции лёгких.
Крайне опасен коклюш для детей первого года жизни. Больше всего летальных исходов- у детей в возрасте до 6 месяцев. К сожалению, многие дети по разным причинам получают полный курс первичной вакцинации позже этого, наиболее опасного периода, лишь к 12 месяцам.
При этом, в 80% случаев, дети заражаются коклюшем от старших братьев, сестёр, родители и других близкие родственников.
Ревакцинация против коклюша в возрасте 6-7 лет не только защищает ребёнка от опасной инфекции, но и уменьшает риск заражения младших детей из самой уязвимой группы, в возрасте до 1 года.
Предотвратить и остановить распространение коклюша можно с помощью своевременной вакцинации и ревакцинации !
ДИФТЕРИЯ — тяжёлая и опасная для жизни бактериальная инфекция, вызываемая дифтерийной палочкой. Протекает с симптомами острого воспаления ротоглотки, часто затрагивая гортань, бронхи, кожу и другие органы. Причём, в начальной стадии болезнь очень схожа с ангиной. Опасна поражением сердца, почек и нервной системы, в 10 % случаев приводит к смерти от удушья. Чаще передаётся воздушно-капельным или контактным путем.
СТОЛБНЯК — крайне опасное инфекционное заболевание бактериальной природы. Возбудитель, столбнячная палочка, обитает в кишечнике животных, а попадая в почву трансформируется в споры.
Чаще всего заражение происходит через повреждённую кожу, агрязнённые открытые раны.
Болезнь протекает очень тяжело, с поражением нервной системы, судорогами, приводя в 20% случаев к смерти.
Столбняк не заразен — он не может передаваться от человека к человеку.
Ревакцинацию от дифтерии и столбняка проводят КАЖДЫЕ 10 лет!
Обязательно убедитесь, что ваш ребёнок ревакцинирован перед поступлением в первый класс!
От рождения и до окончания школы, вы можете защитить своих детей от 12 серьёзных заболеваний, своевременно сделав им прививки. Убедитесь, что ваши дети вакцинированы и своевременно ревакцинированы перед тем, как они вернуться в школу!
Уменьшение рискразвития а инфекции -необходимое условие для здорового развития детей.
ЛУЧШЕ ПРЕДОТВРАТИТЬ БОЛЕЗНЬ, А НЕ НАДЕЯТЬСЯ, ЧТО ПРОБЛЕМА ОБОЙДЕТ СТОРОНОЙ.
Прививка детям, календарь прививок – статьи о здоровье
Оглавление
Национальный календарь прививок подразумевает защиту детей от целого ряда опасных заболеваний. Некоторые из препаратов вводятся новорожденным сразу же после появления на свет. Другие выполняются в районных поликлиниках или современных платных медицинских центрах. Рассмотрим все особенности вакцинации детей.
Разновидности прививок, и зачем их ставят
Непривитый ребенок, который находится в кругу привитых в детском саду или школе, скорее всего, не заболеет. Тем не менее, опасность заражения сохраняется всегда: когда малыш оказывается на улице, в магазине, торговом или развлекательном центре. Заболеть он может и во время поездки за границу. Только иммунитет после вакцинации является достаточно крепким, чтобы противостоять всем рискам.
Не стоит забывать и о том, что организму малыша будет сложно бороться с заболеванием. Доказательством этого являются высокие показатели детской смертности во всем мире.
Прививки детям в рамках вакцинации обязательно ставятся по установленному графику и при:
- Угрозах распространения различных заболеваний
- Вспышках инфекций и эпидемиях
- Планировании поездок в регионы со сложными ситуациями по определенным патологиям
Узнать, какие именно препараты и когда они должны вводиться, можно как у педиатра, так и у иммунолога или инфекциониста. Эти специалисты владеют всеми необходимыми знаниями для предоставления родителям полноценной консультации.
В России ставят 2 класса прививок:
- Обязательные. Они входят в региональные и национальные календари вакцинации детей. Специальные препараты обеспечивают надежную защиту от тяжелых инфекций (в том числе смертельно опасных)
- Желательные. Они ставятся при наличии показаний (выезде за рубеж, эпидемии и др.)
Сроки обязательной вакцинации детей четко прописаны. Желательные препараты вводятся в момент выявления показаний. Перед иммунизацией проконсультируйтесь с лечащим врачом!
Какие прививки ставят детям и в каком возрасте?
До года
- Туберкулез. Защита от этого заболевания обеспечивается при наличии показаний в роддоме. Затем ревакцинацию осуществляют при подготовке к школе и в старших классах
- Гепатит B. Первую прививку ставят в роддоме, затем проводится ревакцинация в 1 и 6 месяцев (детям из групп риска). По показаниям прививки ставятся в роддоме, в 1, 2 и 12 месяцев
- Коклюш, дифтерия и столбняк. Первую прививку ставят в 3-4 и 5-6 месяцев. Ревакцинация проводится в 18 месяцев. Ревакцинация от дифтерии и столбняка проводится в 6 и 14 лет
- Полиомиелит. Прививка ставится в 3 месяца. Повторно препарат вводят в 4, 5, 6, 18, 20 месяцев и в 14 лет
- Корь, краснуха и паротит. Прививка ставится в год. Ревакцинация проводится в 6 лет. Женщинам ревакцинация дополнительно проводится до 25 лет
Схема вакцинации детей перед детсадом
Кроме вышеперечисленных, также ставятся прививки:
- От гриппа. Лучше обеспечивать защиту от этого заболевания ежегодно
- От пневмококковой инфекции. Ставят эту прививку в 2, 4 с половиной и в 15 месяцев
- От вирусного менингита. Ставится в 1,5 года
- От гемофильной инфекции. Ставится с 1,5 лет. Если ребенок страдает от ослабленного иммунитета, препарат может вводиться с полугода
Также прививки ставятся от вируса папилломы человека и гепатита.
График вакцинации детей подразумевает иммунизацию и перед школой, а также во время ее посещения.
Важно! Некоторые препараты вводятся на протяжении жизни человека. Это обусловлено тем, что иммунитет против заболеваний является не пожизненным.
В какое время лучше ставить прививки?
Это зависит от ряда факторов. Учитывается возраст ребенка, а также инфекция, от которой обеспечивается защита. Обязательная вакцинация детей проводится по четкому графику. В нем прописан возраст ребенка.
Если заболевание носит сезонный характер или становится опасным в рамках эпидемии, специальные препараты для защиты вводятся по назначению врача.
Важно! Сделайте вакцинацию ребенка в четко указанные сроки! Самостоятельный выбор времени иммунизации недопустим!
Врачи советуют прививаться не тогда, когда уже началась эпидемия, а до нее. Если вы планируете поездку за границу, обеспечить защиту ребенка от различных инфекций также следует заранее. Только так в организме успеет сформироваться необходимый иммунитет, и ваше чадо не заразится. Дополнительно могут потребоваться прививки от болезней, характерных для определенной страны, в которую планируется поездка.
Кроме того, следует заранее подготовиться к постановке прививки.
Для этого:
- Нужно предварительно получить заключение врача о возможности постановки прививок. Для этого достаточно посетить педиатра. В некоторых случаях (при наличии у маленького пациента опасных заболеваний) дополнительно назначаются консультации у аллерголога, невролога, кардиолога и других узких специалистов
- Нужно сдать анализы крови и мочи. Они направлены на исключение заболеваний, являющихся противопоказаниями к вакцинации
- Следует воздержаться от употребления новой пищи. Это обусловлено тем, что незнакомые компоненты могут стать причиной аллергии
В некоторых случаях для предотвращения осложнений врачи рекомендуют маленьким пациентам антигистаминные и иные препараты, сокращающие риски.
Как быть при пропуске времени введения вакцины?
Некоторые родители пользуются отводом, а потом просто забывают о необходимости в постановке прививок. Это недопустимо!
Если в роддоме, например, был получен отвод, сделать вакцинацию ребенку можно позже (лучше в ближайшие несколько месяцев).
Противопоказания
Отказаться от постановки прививок следует при выраженной реакции или серьезных осложнениях на предыдущее введение вакцины.
К таким осложнениям относят:
- Анафилактический шок
- Серьезные хронические заболевания (в том числе иммуносупрессия)
Временный отвод может назначаться при инфекционных и других заболеваниях, обострениях хронических патологий. Обычно в таких случаях прививки ставятся позже на 2-4 недели. После полного выздоровления ребенка следует уведомить об этом врача. Он проведет осмотр, при необходимости назначит нужную диагностику и примет решение о вакцинации.
Во многих случаях (при ОРВИ, например), острых кишечных и иных заболеваниях вакцинация проводится после нормализации стула и температуры.
Существуют и специальные противопоказания, касающиеся определенных препаратов:
- БЦЖ и БЦЖ-М. Такие вакцины не ставятся в случае, если ребенок при рождении весил менее 2 кг или имеет келоидные рубцы на теле
- Вакцины против кори, краснухи, паротита (в том числе их сочетания). Такие прививки не ставят при тяжелых формах аллергических реакций на действующие вещества. Также противопоказанием может стать аллергия на белок куриного яйца
- Против гепатита B. Вакцинацию не проводят при аллергической реакции на пекарские дрожжи
- Живые вакцины. Препараты не вводятся при состояниях иммунодефицита и злокачественных образованиях
- АКДС. Прививка не ставится при афебрильных судорогах в анамнезе и прогрессирующих заболеваниях нервной системы
- Против гриппа. Такая прививка не выполняется при аллергии на белок куриного яйца
Обо всех имеющихся противопоказаниях расскажет врач. При их обнаружении специалист подберет возможные альтернативы, даст временный или постоянный отвод.
Преимущества постановки прививок в МЕДСИ
- Опытные специалисты. Наши врачи предоставляют подробные консультации, касающиеся вакцинации. Они расскажут, какие прививки и в каком возрасте нужно ставить, ответят на все возникшие у родителей вопросы
- Современные препараты, отличающиеся высоким уровнем эффективности и безопасности. Нами используются все виды вакцин. Они разрешены для использования в нашей стране и не вызывают серьезных осложнений
- Наличие всех необходимых вакцин. Благодаря этому вам не придется пропускать сроки постановки прививок
- Индивидуальный подход. Прививки ставятся только после учета всех особенностей пациента. Педиатр проводит полный осмотр ребенка. При необходимости проводится дополнительное обследование, осуществляется консультирование с узкими специалистами. Это необходимо, так как эффективность вакцинации и ее безопасность во многом зависят от состояния здоровья маленького пациента, наличия у него определенных основных и сопутствующих заболеваний
- Предоставление прививочных сертификатов и ведение карты пациента. Благодаря этому вы будете всегда знать, когда нужно поставить очередную прививку
- Услуга составления индивидуального плана вакцинации. Он разрабатывается специалистами с учетом национальных и региональных календарей, особенностей ребенка, состояния его здоровья и иных факторов
- Контроль состояния пациентов. Дети после вакцинации и до нее наблюдаются у опытных врачей. Это позволяет отследить любые изменения в их организме и предотвратить риски развития осложнений
Если вас интересует вакцинация детей от гриппа и других заболеваний, позвоните по номеру +7 (495) 7-800-500. Специалист ответит на все вопросы.
Обязательная вакцинация: когда, как и зачем
В последнее время в Беларуси, как и в других странах, не прекращаются дискуссии на тему обязательной вакцинации, поэтому у родителей возникает множество вопросов, касающихся прививок.
Представляем информацию о прививках, входящих в Национальный календарь обязательной вакцинации.
Вирусный гепатит В (ВГВ)
Это заболевание, которое поражает печень. И если в младенчестве возникает острый вирусный гепатит В, то практически в 90% случаев он переходит в хроническую форму, создавая в дальнейшем риск развития цирроза и рака печени. В этих случаях, к сожалению, даже пересадка печени не всегда помогает. Лечение гепатита В длится долго и не всегда является эффективным. Иногда развивается молниеносная форма, быстро приводящая к смерти.
Современные вакцины против ВГВ содержат не целый вирус, а только его отдельный компонент, который при введении в организм не может вызвать заболевание, но обеспечивает выработку защиты. Кроме этого, в состав вакцины входят незначительные количества веществ, которые усиливают иммунный ответ организма и способствуют сохранению качества вакцины.
Схема вакцинации (курс из трех прививок, формирующий базовый иммунитет): первые 12 часов – 1 месяц – 5-6 месяц (в зависимости от индивидуального графика). Именно такая схема вакцинации обеспечивает ребенку защиту на 10. 20 и более лет. Ревакцинация (то есть поддерживающая прививка) не проводится. Переносится эта прививка достаточно хорошо. Примерно у 5-7 деток из 100 привитых может наблюдаться незначительное повышение уровня билирубина. Это состояние проходит самостоятельно, без какого-либо лечения. У 1-2 деток из 100 привитых могут возникать местные проявления в виде уплотнения в месте введения вакцины.
Туберкулез
Туберкулез – это хроническая бактериальная инфекция, которая занимает одно из первых мест в мире по показателям заболеваемости и смертности. Заражение происходит воздушно-капельным путем от больных, которые выделяют палочку туберкулеза с мокротой при чихании, кашле, разговоре. Возбудитель туберкулеза способен поразить многие органы и системы организма: легкие, мозг, почки, кости, глаза, кожу, лимфатическую систему. Наиболее тяжелые формы туберкулеза возникают у новорожденных детей.
Вакцинация против туберкулеза проводится однократно в период с 3 по 5 сутки жизни ребенка. После введения вакцины в период до одного года может длиться поствакцинальный процесс, за развитием которого наблюдают врачи-педиатры. По окончанию этого процесса у деток в месте введения вакцины формируется маленький незаметный рубчик в размере 0,5-1 см.
Какой цели мы добиваемся с помощью данной вакцины?
Вакцины против туберкулеза защищают от наиболее тяжелых форм заболевания (таких как поражение головного мозга, костей и т. д.). И нужно отметить, что эффект есть, эти тяжелые случаи у нас не регистрируются. Однако, если мы откажемся от вакцинации, они появятся вновь.
В последующем один раз в год ребенку будет проводиться туберкулиновая проба (реакция Манту), которая не является прививкой (не формирует защиты). Проба Манту – это диагностический тест, по результатам которого можно судить о возможном «столкновении» организма с возбудителем туберкулеза. В 7 лет, если эта реакция отрицательная, необходима ревакцинация. То же самое касается и 14 лет: если реакция Манту отрицательная и ребенок относится к группе риска (например, дети из неблагополучных семей), то проводится еще одна ревакцинация.
Как переносится прививка?
Через 4-6 недель после проведения прививки в месте инъекции появляется пятно. Затем инфильтрат (участок ткани, увеличенный в объеме и повышенной плотности) диаметром не более 5-10 мм. В дальнейшем там образуется пузырек-гнойничок (его размер не превышает 10 мм) с прозрачным, а затем мутным содержимым, потом – корочка. Через 5-6 месяцев у большинства детей остается нежный поверхностный рубчик, наличие которого свидетельствует о сформировавшейся защите от туберкулеза.
Место введения вакцины нельзя обрабатывать йодом и другими дезинфицирующими растворами, а также накладывать повязку. Нельзя выдавливать содержимое пузырька. Если пузырек вскрылся, его не следует обрабатывать чем-либо – вскоре он подсохнет и превратиться в корочку. Ее нельзя удалять или тереть мочалкой при купании.
Прививка против туберкулеза – эта та прививка, на которую развивается наибольшее количество осложнений. Но сразу хочется разъяснить: на 15 тысяч прививок против туберкулеза развивается 10 осложнений. В чем они проявляются? В основном это увеличение лимфатических узлов с той стороны, где была сделана прививка. Как правило, проблема решается при помощи консервативного лечения и детки выходят из этого состояния без всяких последствий.
Часто задаваемый вопрос: почему в других странах прививают только отдельных деток, а мы прививаем всех? Безусловно, это зависит от уровня заболеваемости. Вакцинация защищает в основном детей. И уровень заболеваемости туберкулезом среди них низкий. Для туберкулеза вакцинация – это только одно из профилактических мероприятий. Ряд других факторов оказывает серьезное влияние на уровень заболеваемости. Когда мы с помощью комплекса мероприятий обеспечим в нашей стране такой уровень заболеваемости, который существует, например, в странах Западной Европы, мы тоже будем вакцинировать только отдельных деток (относящихся к группе риска). Но на сегодняшний день ситуация в стране диктует другие требования.
Коклюш, дифтерия, столбняк (КДС)
Возбудитель коклюша вызывает длительнотекущее тяжелое инфекционное заболевание, которое характеризуется приступами судорожного кашля на фоне общей интоксикации организма (повышение температуры тела, нарушение сна и т.д.). Коклюш наиболее опасен осложнениями: носовыми кровотечениям, судорогами, воспалением легких, повреждением мозга и др. Отмечаются смертельные исходы заболевания, особенно у непривитых детей в возрасте до 6 месяцев. Ежегодно в мире от осложнений, вызванных коклюшем, умирает около 350 тыс. человек. Возбудитель коклюша легко передается от больного человека к здоровому воздушно-капельным путем при кашле и разговоре.
Возбудитель дифтерии при попадании в организм вырабатывает токсин, который поражает сердечно-сосудистую и нервную системы. При заболевании дифтерией поднимается температура тела, возникают боли при глотании, миндалины покрываются сероватой пленкой, развивается отек слизистой и сужение дыхательных путей. Больной может умереть от удушья. ИЗ 100 непривитых при заболевании дифтерией 10 человек умирают. В случаи выздоровления часто имеют место тяжелые осложнения со стороны сердечно-сосудистой системы, почек и надпочечников. Заразиться дифтерией достаточно просто: возбудитель передается от человеку к человеку воздушно-капельным путем (т.е. при разговоре, чихании, кашле и т.д.). Причем источником инфекции может быть здоровый человек бактерионоситель).
Возбудитель столбняка при попадании в организм вырабатывает токсин, который обладает нервно-паралитическим действием. Практически в 100% случаев заболевание столбняком у непривитых лиц заканчивается смертельным исходом. Возбудитель столбняка распространен повсеместно не только в природе, но и на предметах домашней обстановки, обихода, одежде и т. д. заболевание развивается при попадании возбудителя столбняка на поврежденные кожные покровы (в раны, ссадины, царапины, порезы и т. д.).
Против этих трех инфекционных заболеваний используются комбинированные вакцины (в состав вакцины входят компоненты против 3-6 инфекций одновременно).
Схема вакцинации: 3, 4 и 5 месяцев. В 18 месяцев проводится ревакцинация. В дальнейшем против коклюша прививки не проводятся. А вот ревакцинация против дифтерии и столбняка проводится далее в 6, 11, (только против дифтерии) и 16 лет. Далее – взрослому каждые 10 лет, потому что этот иммунитет нужно поддерживать.
Как переносится эта прививка?
На прививку регистрируются такие реакции, как повышение температуры, а также местные реакции, то есть уплотнение, покраснение и болезненность в месте введения вакцины. Ребенок может быть плаксивым, перевозбужденным или, наоборот, сонливым, вялым, плохо кушать. Как правило, эти реакции не превышают 3 дней и проходят самостоятельно. Повышение температуры, как правило, связано с коклюшным компонентом вакцины.
Полиомиелит
Данное заболевание вызывается вирусом, который поражает нервную систему и заканчивается развитием стойких парезов (нарушение движений) и параличей (отсутствием движений) или смертельным исходом. Источником инфекции является больной человек или бессимптомный носитель. Заражение происходит при контакте с источником инфекции через загрязненные вирусом руки, предметы обихода, воду, пищевые продукты и т. д. С 2002 года Республика Беларусь, как и остальные страны Европейского региона, признана свободной от дикого вируса полиомиелита. Однако в ряде стран Азии и Африки в настоящее время продолжают регистрироваться случаи полиомиелита, вызванного диким вирусом, и вероятность его заноса в наш регион существует. Поэтому необходимо проводить прививки и создавать невосприимчивость к данной инфекции у каждого ребенка. С вязи с этим количество проводимых прививок постепенно уменьшается. Если раньше их было 9, то сейчас – 6.
Схема вакцинации: она совпадает с вакцинацией против коклюша, дифтерии, столбняка. То есть это 3, 4, 5 месяцев. Поддерживающие прививки – 18 месяцев, 24 месяца, 7 лет.
Для проведения этой прививки применяется два вида вакцин: живая и инактивированная. Для вакцинации используется комбинированная схема, то есть начинают формировать защиту с помощью инактивированной вакцины, которая не содержит живого вируса. Затем прививки продолжаются уже с использованием живой полиомиелитной вакцины, обеспечивающей дополнительную защиту с помощью формирования местного иммунитета в кишечнике. Инактивированная вакцина вводится в виде укола, живая – в виде капель. Именно такая комбинированная схема дает наиболее высокий эффект.
Как переносится прививка?
Это одна из самых хорошо переносимых прививок нашего календаря. Редко (примерно у 3-5 деток из 100) возникают местные реакции. Общих реакций на полиомиелитную вакцину, как правило, не бывает.
Корь, эпидемический паротит, краснуха.
Корь – это высокозаразное инфекционное заболевание. Вирус кори передается от больного к здоровому человеку при разговоре, кашле, чихании и т.д. Практически в 100% случаев не защищенные против кори лица восприимчивы к данной инфекции. Заболевание начинается с повышения температуры тела до 39-40, появление насморка, кашля, чихания, светобоязни. На слизистой рта и коже появляется сыпь. У детей первого года жизни корь протекает особенно тяжело: поражаются внутренние органы (печень, селезенка). После перенесенного заболевания нередко возникают осложнения: поражение мозга (энцефалит, менингоэнцефалит), легких (пневмония), органов слуха и т.д.
Вирус, вызывающий заболевание эпидемическим паротитом, при попадании в организм здорового незащищенного человека начинает активно размножаться в слюнных железах. При этом происходит увеличение одной или несколько слюнных желез, повышается температура тела, развивается общее недомогание, боль в мышцах, потеря аппетита. Вирус может попасть от больного к здоровому не только воздушно-капельным путем, но и через загрязненные предметы (например, игрушки). Смертельных исходов при эпидемическом паротите не бывает. Однако заболевание опасно своими осложнениями:
- у мальчиков не редко поражаются половые железы, что в дальнейшем может быть причиной бесплодия,
- зачастую воспаляется поджелудочная железа и развивается панкреатит,
- поражается головной мозг, что приводит к развитию серозного менингита,
- воспаляются крупные суставы (артриты) и т. д.
- поражение органов слуха вследствие перенесенного эпидемического паротита приводит к полной глухоте.
Краснуха – это вирусная инфекция, которая передается от больного человека воздушно-капельным путем (при разговоре, кашле, длительном пребывании в одном помещении). У детей краснуха протекает, как правило, легко: незначительно повышается температура тела, появляется сыпь на коже, увеличиваются лимфатические узлы. У взрослых заболевание протекает тяжелее: нередки поражения суставов и внутренних органов. После перенесенной краснухи отмечаются осложнения в виде поражения головного мозга, почек и т.д. Заражение краснухой беременной женщины может заканчиваться трагично: мертворождением, преждевременными родами или рождением ребенка с уродствами. Такие дети остаются инвалидами на всю жизнь. У них имеются сочетание тяжелых врожденных пороков со стороны сердца, органов зрения (слепота), слуха (глухота), центральной нервной системы, печени и т.д., наблюдается умственное недоразвитие, расстройство речи, нарушение координации движения.
Схема вакцинации: прививка делается однократно в 12 месяцев. В одном уколе вводится сразу три компонента. Для поддержания иммунитета в 6 лет проводится еще одна прививка. И формируется длительный иммунитет на 20 и более лет (по некоторым данным – пожизненный)
Вакцина против кори, эпидемического паротита, краснухи редко вызывает реакцию и поэтому считаются малореактогенными (после их введения появляется незначительное количество реакций). В первые сутки после иммунизации в месте введения вакцины могут появиться местные реакции в виде покраснения, болезненности ( у 2-6 из 100привитых). К концу первой недели после иммунизации (на 5-6 день) или через 10-11 дней после проведения прививки у 5-15 из 100 привитых возможно повышение температуры тела, незначительное недомогание. Все эти реакции являются закономерными и говорят о начале формирования защиты от инфекции. Редко могут отмечаться такие специфические поствакцинальные реакции, как кратковременная сыпь, незначительное увеличение затылочных или шейных лимфатических узлов и околоушных желез. Данные реакции исчезают самопроизвольно в течение нескольких дней, не требуя медикаментозного лечения и не нанося вреда организму.
В любом случае при появлении у ребенка реакции либо других проявлений обязательно проинформируйте об этом своего педиатра, который оценит выраженность их проявления и при необходимости выдаст индивидуальные рекомендации.
Из всех существ на Земле особенно беззащитны наши дети. Суровый закон природы сталкивает их с первого вздоха с миллионами незаметных, но крайне опасных врагов. Это вирусы, бактерии и другие микроорганизмы. И борьба с ними, как известно истории человечества, выживали далеко не все! Так, до изобретения антибиотиков и профилактических прививок на Земле (а это мене 100 лет) детская, да и общая смертность от инфекций была выше в 10-20 раз! Чума, холера, корь и оспа унесла миллионы жизней, а сегодня, благодаря развитию профилактической медицины, некоторые из этих инфекций можно встретить только на страницах медицинских учебников. И заслугу прививок в этом отрицать глупо и невозможно. У вашего малыша есть шанс справиться с инфекцией без прививок, но стоит ли испытывать судьбу?
Национальный календарь профилактических прививок Российской Федерации
Приказ Министерства здравоохранения и социального развития РФ №673 от 30.10.2007 г. «О внесении изменений и дополнений в приказ Минздрава России от 27.06.2001 г. №229 «О Национальном календаре профилактических прививок и календаре профилактических прививок по эпидемическим показаниям»
Возраст | Наименование прививки |
Новорожденные (в первые 24 часа жизни) | Первая вакцинация против гепатита В [1, 3, 4] |
Новорожденные (3 — 7 дней жизни) | Вакцинация против туберкулеза [2] |
1 месяц | Вторая вакцинация против гепатита В — дети из групп риска [3] |
2 месяца | Третья вакцинация против гепатита В — дети из групп риска [3] |
3 месяца | Вторая вакцинация против гепатита В [4] Первая вакцинация против коклюша, дифтерии и столбняка Первая вакцинация против полиомиелита [5] |
4,5 месяца | Вторая вакцинация против коклюша, дифтерии и столбняка Вторая вакцинация против полиомиелита [5] |
6 месяцев | Третья вакцинация против гепатита В [4] Третья вакцинация против коклюша, дифтерии и столбняка Третья вакцинация против полиомиелита [5] |
12 месяцев | Вакцинация против кори, краснухи и эпидемического паротита Четвертая вакцинация против гепатита В — дети из групп риска [3] |
18 месяцев | Первая ревакцинация против коклюша, дифтерии и столбняка Первая ревакцинация против полиомиелита |
20 месяцев | Вторая ревакцинация против полиомиелита |
6 лет | Ревакцинация против кори, краснухи и эпидемического паротита |
6 — 7 лет | Вторая ревакцинация против дифтерии и столбняка |
7 лет | Ревакцинация против туберкулеза [6] |
14 лет | Третья ревакцинация против дифтерии и столбняка Третья ревакцинация против полиомиелита Ревакцинация против туберкулеза [6, 7] |
Взрослые старше 18 лет | Ревакцинации против дифтерии и столбняка — каждые 10 лет от момента последней ревакцинации |
Наименование прививки | Показания |
Гепатит В | Дети от 1 года до 17 лет, взрослые от 18 до 55 лет, не привитые ранее |
Грипп | Дети, посещающие дошкольные учреждения Учащиеся 1-11 классов Студенты высших профессиональных и средних профессиональных учебных заведений Взрослые, работающие по отдельным профессиям и должностям (работники медицинских и образовательных учреждений, транспорта, коммунальной сферы и др.) Взрослые старше 60 лет |
Корь | Подростки и взрослые в возрасте до 35 лет, не болевшие, не привитые и не имеющие сведений о профилактических прививках против кори Контактные лица из очагов заболевания, не болевшие, не привитые и не имеющие сведений о профилактических прививках против кори — без ограничения по возрасту |
Краснуха | Дети от 1 года до 17 лет, не болевшие, не привитые, привитые однократно против краснухи Девушки от 18 до 25 лет, не болевшие, не привитые ранее |
[1] Вакцинация против гепатита В проводится всем новорожденным в первые 24 часа жизни ребенка, включая детей рожденных здоровыми матерями и детей из групп риска, которые включают:
- новорожденных, родившихся от матерей — носителей HBsAg, больных гепатитом В или перенесших гепатит В в третьем триместре беременности, не имеющих результатов обследования на маркеры гепатита В, а также отнесенных к группам риска: наркозависимых, в семьях, в которых есть носитель HbsAg или больной острым вирусным гепатитом В и хроническими вирусными гепатитами (далее — группы риска).
[2] Вакцинация новорожденных против туберкулеза проводится вакциной БЦЖ-М. Вакцинация новорожденных против туберкулеза проводится вакциной БЦЖ в субъектах Российской Федерации с показателями заболеваемости, превышающими 80 на 100 тыс. населения, а также при наличии в окружении новорожденного больных туберкулезом.
[3] Вакцинация против гепатита В проводится по схеме 0-1-2-12 (первая доза — в первые 24 часа жизни, вторая доза — в возрасте 1 месяца, третья доза — в возрасте 2 месяцев, четвертая доза — в возрасте 12 месяцев) новорожденным и детям из групп риска.
[4] Вакцинации против гепатита В проводится по схеме 0-3-6 (первая доза — в момент начала вакцинации, вторая доза — через 3 месяца после 1 прививки, третья доза — через 6 месяцев от начала иммунизации) новорожденным и всем детям, не относящимся к группам риска.
[5] Вакцинация против полиомиелита проводится инактивированной вакциной против полиомиелита (ИПВ) трехкратно всем детям первого года жизни.
[6] Ревакцинация против туберкулеза проводится не инфицированным микобактериями туберкулеза туберкулиноотрицательным детям в 7 и 14 лет вакциной БЦЖ.
[7] В субъектах Российской Федерации с показателями заболеваемости туберкулезом, не превышающими 40 на 100 тыс. населения, ревакцинация против туберкулеза в 14 лет проводится вакциной БЦЖ туберкулиноотрицательным детям, не получившим прививку в 7 лет.
Доклад Шамшевой Ольги Васильевны генерального директора центра вакцинопрофилактики «ДИАВАКС» на тему: «Календарь профилактических прививок РФ: настоящее и будущее.»
ПРИМЕЧАНИЯ
1. Иммунизация в рамках Национального календаря профилактических прививок проводится вакцинами отечественного и зарубежного производства, зарегистрированными и разрешенными к применению в Российской Федерации в установленном порядке в соответствии с инструкциями по их применению.
2. Для проведения иммунизации против гепатита В детей первого года жизни рекомендуется использовать вакцину, не содержащую консервант (тиомерсал).
3. Вакцинация против гепатита В проводится по схеме 0-1-6 (1 доза — в момент начала вакцинации, 2 доза — через месяц после 1 прививки, 3 доза — через 6 месяцев от начала иммунизации) детям, не получившим прививки в возрасте до 1 года и не относящимся к группам риска, а также подросткам и взрослым, не привитым ранее.
4. Применяемые в рамках Национального календаря профилактических прививок вакцины (кроме БЦЖ и БЦЖ-М) можно вводить с интервалом в 1 месяц или одновременно разными шприцами в разные участки тела.
5. При нарушении срока начала прививок их проводят по схемам, предусмотренным Национальным календарем профилактических прививок, и в соответствии с инструкциями по применению препаратов.
6. Иммунизация детей, родившихся от ВИЧ-инфицированных матерей, осуществляется в рамках Национального календаря профилактических прививок (по индивидуальному графику прививок) и в соответствии с инструкциями по применению вакцин и анатоксинов.
7. Иммунизация детей, рожденных от ВИЧ-инфицированных матерей, проводится с учетом следующих факторов: вида вакцины (живая, инактивированная), наличия иммунодефицита, с учетом возраста ребенка, сопутствующих заболеваний.
8. Все инактивированные вакцины (анатоксины), рекомбинантные вакцины вводятся детям, рожденным ВИЧ-инфицированными матерями, в том числе ВИЧ-инфицированным детям, вне зависимости от стадии заболевания и числа CD4+ лимфоцитов.
9. Живые вакцины вводятся детям с установленным диагнозом “ВИЧ-инфекция” после иммунологического обследования для исключения иммунодефицитного состояния. При отсутствии иммунодефицита живые вакцины вводятся в соответствии с Национальным календарем профилактических прививок. При наличии иммунодефицита введение живых вакцин противопоказано.
10. Через 6 месяцев после первичного введения живых вакцин против кори, эпидемического паротита и краснухи ВИЧ-инфицированным осуществляют оценку уровня специфических антител и при их отсутствии вводят повторную дозу вакцины с предварительным лабораторным контролем иммунного статуса.
Смотреть также:
ДОПОЛНИТЕЛЬНЫЕ ССЫЛКИ
| Ветряная оспа | Вакцина против ветряной оспы защищает от ветряной оспы. | Воздух, прямой контакт | Сыпь, усталость, головная боль, лихорадка | Зараженные волдыри, нарушения свертываемости крови, энцефалит (отек мозга), пневмония (инфекция в легких) |
|---|---|---|---|---|
| Дифтерия | Вакцина DTaP * защищает от дифтерии. | Воздух, прямой контакт | Боль в горле, умеренная температура, слабость, увеличение лимфатических узлов шеи | Отек сердечной мышцы, сердечная недостаточность, кома, паралич, смерть |
| Hib | Вакцина против Hib защищает от Haemophilus influenzae типа b. | Воздух, прямой контакт | Симптомы могут отсутствовать, если в кровь не попадут бактерии | Менингит (инфекция оболочки головного и спинного мозга), умственная отсталость, эпиглоттит (опасная для жизни инфекция, которая может заблокировать дыхательное горло и привести к серьезным проблемам с дыханием), пневмония (инфекция в легких), смерть |
| Гепатит А | Вакцина HepA защищает от гепатита А. | Прямой контакт, зараженные продукты питания или вода | Могут отсутствовать симптомы, жар, боль в животе, потеря аппетита, утомляемость, рвота, желтуха (пожелтение кожи и глаз), темная моча | Печеночная недостаточность, артралгия (боль в суставах), заболевания почек, поджелудочной железы и крови |
| Гепатит B | Вакцина HepB защищает от гепатита B. | Контакт с кровью или биологическими жидкостями | Может отсутствовать, лихорадка, головная боль, слабость, рвота, желтуха (пожелтение кожи и глаз), боль в суставах | Хроническая инфекция печени, печеночная недостаточность, рак печени |
| Грипп (грипп) | Вакцина против гриппа защищает от гриппа. | Воздух, прямой контакт | Лихорадка, мышечные боли, ангина, кашель, сильная утомляемость | Пневмония (инфекция легких) |
| Корь | Вакцина MMR ** защищает от кори. | Воздух, прямой контакт | Сыпь, лихорадка, кашель, насморк, розовый глаз | Энцефалит (отек мозга), пневмония (инфекция в легких), смерть |
| Свинка | MMR ** вакцина защищает от эпидемического паротита. | Воздух, прямой контакт | Увеличение слюнных желез (под челюстью), лихорадка, головная боль, усталость, мышечные боли | Менингит (инфекция покровов головного и спинного мозга), энцефалит (отек головного мозга), воспаление яичек или яичников, глухота |
| коклюш | Вакцина DTaP * защищает от коклюша (коклюша). | Воздух, прямой контакт | Сильный кашель, насморк, апноэ (пауза в дыхании у младенцев) | Пневмония (инфекция в легких), смерть |
| Полиомиелит | Вакцина ИПВ защищает от полиомиелита. | Воздух, прямой контакт, через рот | Могут отсутствовать симптомы, боль в горле, лихорадка, тошнота, головная боль | Паралич, смерть |
| Пневмококковая инфекция | Вакцина PCV13 защищает от пневмококка. | Воздух, прямой контакт | Могут отсутствовать симптомы, пневмония (инфекция в легких) | Бактериемия (заражение крови), менингит (инфицирование покровов головного и спинного мозга), смерть |
| Ротавирус | Вакцина RV защищает от ротавируса. | Через рот | Диарея, лихорадка, рвота | Сильная диарея, обезвоживание |
| Краснуха | Вакцина MMR ** защищает от краснухи. | Воздух, прямой контакт | Иногда сыпь, лихорадка, увеличение лимфатических узлов | Очень серьезно для беременных — может привести к выкидышу, мертворождению, преждевременным родам, врожденным дефектам. |
| Столбняк | Вакцина DTaP * защищает от столбняка. | Воздействие через порезы на коже | Скованность в мышцах шеи и брюшного пресса, затрудненное глотание, мышечные спазмы, лихорадка | Сломанные кости, затрудненное дыхание, смерть |
Pfizer Подробная информация о возможном распространении вакцины против COVID-19 на детей в возрасте от 6 месяцев до 15 лет — NBC Connecticut
Появилась новая информация о том, что детям может быть сделана вакцина от COVID-19.
Во вторник компания Pfizer объявила потенциальные сроки, когда она может рассмотреть возможность расширения права на вакцину.
Это будет с 15 лет до 6 месяцев.
В Коннектикуте насчитывается около 177000 детей этой возрастной группы, и хотя врачи говорят, что эта группа не относится к категории высокого риска тяжелой инфекции, они могут заразиться COVID-19, проявить симптомы и распространить его среди тем, кто более уязвим.
Поскольку многие подростки имеют право на вакцинацию от COVID-19, 17-летняя Миа Салливан решила засучить рукав, чтобы получить дозу.
«Большая часть моей семьи получала это. так что я подумал, что это хорошая идея, — сказал Салливан.
Ее отец. Даррелл. сказал, что его другой дочери, которой 15 лет, вскоре, возможно, также придется придумать, что делать.
«Я не занимал твердой позиции. Это довольно решительные люди. Это было их дело. Это было их решение », — сказал Даррелл Салливан.
FDA может разрешить вакцину Pfizer COVID-19 для детей в возрасте от 12 до 15 лет на следующей неделе.
Во вторник Pfizer сообщила, что намерена просить продлить срок до 2-11 лет в сентябре, а затем, наконец, от 6 месяцев до 2 лет в конце 2021 года.
В ближайшее время у родителей и детей есть над чем подумать.
«Я сам родитель. Я мама двоих детей. Так что я могу полностью понять все чувства беспокойства », — сказала доктор Кристина Джонс, старший медицинский советник PM Pediatrics. у которого есть офисы в Западном Хартфорде и Манчестере.
Она сказала, что существует много дезинформации о вакцинах, а также опасения по поводу потенциальных долгосрочных эффектов.
«Из того, что мы знаем о всех типах вакцин, не было документально подтвержденных серьезных, значительных эффектов, которые можно было бы связать с вакциной более чем через шесть недель после введения дозы вакцины», — сказал Джонс.
В исследовании детей в возрасте от 12 до 15 лет было обнаружено, что вакцина очень эффективна и безопасна.
В то время как COVID-19 представляет меньший риск для детей, некоторые из них тоже не справляются, в том числе становятся так называемыми дальнобойщиками, а у других развивается редкий воспалительный синдром.
«Это не мелочь — сказать, подумать:« О, они могут просто заразиться инфекцией COVID-19, и тогда все будет в порядке ». Это не всегда срабатывает», — сказал Джонс.
И инфицированные дети могут передавать вирус другим.
Итак, когда дело доходит до принятия решения о вакцинации детей, доктор Джонс рекомендует родителям поговорить с лечащим врачом своего ребенка.
Вакцина 5-в-1 или 6-в-1 | Уход за детьми
Вы можете защитить своих детей от 5 болезней, сделав им 1 легкую вакцину. Вакцина 5-в-1 защищает от:
- Дифтерия
- Столбняк
- Коклюш (коклюш)
- Полиомиелит
- Болезнь Hib
В некоторых провинциях вакцина против гепатита B также включена, что делает ее вакциной 6-в-1.
В Канаде большинство детей получают вакцину 5-в-1 в возрасте 2, 4, 6 и 18 месяцев. Вакцина 6-в-1 может заменить вакцину 5-в-1 через 2, 4 и 6 месяцев или через 2, 4 и 18 месяцев. Требуется всего три дозы вакцины против гепатита В.
Ваш ребенок получит ревакцинацию вакцины 4-в-1 в возрасте от 4 до 6 лет. Вакцина с прививкой 4-в-1 защищает от:
- Дифтерия
- Столбняк
- коклюш
- Полиомиелит
Ревакцинация вакцины против Hib не требуется, если ваш ребенок уже получил все 4 дозы вакцины 5-в-1.
Для полной защиты ваш ребенок должен получить все вакцины в нужное время. Попросите вашего врача или медсестру принести дневник, который поможет вам вести учет прививок вашего ребенка.
Что такое дифтерия?
- Дифтерия — это заболевание, вызываемое бактериями (микробами). Он производит яд (токсин), который убивает клетки слизистой оболочки горла и вызывает серьезные проблемы с дыханием. Он также может поражать сердце, нервы и почки.
- Примерно 1 из 10 больных дифтерией умрет от этой болезни.Младенцы, получившие это заболевание, с большей вероятностью умрут.
- Дифтерию необходимо лечить с помощью антитоксина (сыворотка, которая борется с ядом). Антибиотики не влияют на болезнь, но используются для предотвращения распространения бактерий среди других.
- Люди, заболевшие дифтерией, не всегда становятся невосприимчивыми. Все должны пройти вакцинацию.
Что такое столбняк?
- Столбняк, также называемый тризмом, вызывается микробами (бактериями), которые обнаруживаются в грязи и пыли в виде спор (семяподобных клеток).Эти бактерии обитают в кишечнике (кишечнике) людей и животных и могут быть обнаружены в стуле.
- Столбняк не заразен: он не передается от человека к человеку.
- Если возбудитель столбняка попадет в открытый порез, например, укол, укус или серьезный ожог, яд (токсин) от этого микроба может распространиться на нервы, а затем на мышцы. Мышцы могут заблокироваться в одном месте или спазмировать (стать очень напряженными). Это очень больно.
- Мышцы челюсти часто поражаются первыми.Возможно, вы не сможете глотать или открывать рот. Если яд попадет в мышцы, которые помогают дышать, вы можете быстро умереть.
- Основное лечение столбняка — антитоксин (сыворотка, которая борется с ядом).
- Также назначают антибиотики для уничтожения микробов. Другие препараты используются для контроля мышечных спазмов. Для облегчения дыхания может потребоваться машина.
- От столбняка умирает от 1 до 8 человек из 10.
- Люди, пережившие столбняк, могут иметь длительные проблемы с речью, памятью и мышлением.
- Выжившие люди могут снова заболеть столбняком. Инфекция не дает иммунитета. Вакцина нужна каждому.
Что такое коклюш?
- Коклюш, также называемый коклюшем, вызывается микробами, которые попадают в горло и легкие и затрудняют удаление слизи из дыхательных путей.
- Дети могут кашлять так долго и так сильно, что не могут дышать. Младенцы младшего возраста могут быть не в состоянии кашлять и могут перестать дышать.
- У младенцев с коклюшем могут быть припадки (припадки), а в серьезных случаях они могут впадать в кому.
- Примерно 1 из 400 детей с коклюшем умирает из-за пневмонии или повреждения головного мозга.
- Дети старшего возраста, подростки и взрослые, заболевшие коклюшем, будут кашлять более 3 недель, а кашель может длиться до 12 недель.
- Кашель нарушает сон и может быть достаточно сильным, чтобы вызвать перелом ребер, грыжу или потерю контроля над мочеиспусканием.
Что такое полиомиелит?
- Полиомиелит — это инфекция, вызываемая вирусом полиовируса.
- Некоторые люди, больные полиомиелитом, совсем не чувствуют себя больными.
- Симптомы могут включать жар, боль в горле, головную боль, мышечные боли и боли, сонливость, потерю аппетита, тошноту, рвоту, боль в желудке и запор. Это также может вызвать менингит (головная боль и скованность в шее и спине).
- Примерно 1 из 100 человек, инфицированных вирусом, заболеет тяжелой формой болезни, которая вызывает паралич (неспособность двигать руками или ногами). Если грудные мышцы парализованы, человек не может дышать, и ему понадобится аппарат, чтобы дышать.
- Некоторые люди умирают от полиомиелита. Большинство выживших парализованы на всю оставшуюся жизнь.
Что такое Hib-инфекция?
- Hib означает Haemophilus Influenzae type b. Несмотря на название, это не имеет ничего общего с гриппом.
- Hib — это бактерия (микроб), которая зарождается в носу или горле и может заразить практически любую другую часть тела, например мозг, легкие, сердце, суставы, кости и кожу.
- Он может вызвать очень серьезное заболевание, называемое менингитом, когда поражает жидкость и покровы головного и спинного мозга.
- Без лечения все дети с менингитом, вызванным Hib, умирают. Даже после лечения примерно 1 из 20 детей с менингитом, вызванным Hib, умрет.
- Примерно у 1 из 3 выживших детей будет необратимое повреждение головного мозга.
Что такое инфекция гепатита В?
Гепатит B — это заболевание, вызываемое вирусом, поражающим печень. Для получения дополнительной информации посетите страницу о гепатите B.
Насколько безопасны снимки 5-в-1 и 6-в-1?
- Они очень безопасны.
- Дети, у которых была серьезная аллергическая реакция на предыдущую дозу вакцины (отек лица или губ, затрудненное дыхание или падение артериального давления), не должны получать вакцину повторно, если не будут осмотрены специалистом и вакцинированы в специальной клинике. может контролировать тяжелые реакции.
Есть ли у вакцины побочные эффекты?
- Любая вакцина может вызвать покраснение, припухлость, болезненность или боль в месте, где игла вошла в руку или ногу.
- Лихорадка — обычное дело.
Как уменьшить боль?
Иглы могут повредить. Чтобы уменьшить боль, вы можете:
- Нанесите местный анестетик (крем, вызывающий временное онемение) за час до введения иглы. Возможно, вам придется спросить своего врача или медсестру, куда будет делаться укол (например, в руку или ногу). Ваш фармацевт может помочь вам найти крем.
- Кормите ребенка грудью, пока он получает иглу, или дайте ему воду с сахаром (чайной ложкой или соской) непосредственно перед уколом.
- Для детей старшего возраста используйте отвлекающие факторы (надувайте мыльные пузыри, читайте книгу), предлагайте глубокое дыхание, сохраняйте спокойствие и физически успокаивайте ребенка (обнимайте, держитесь за руки) во время укола иглой.
Родители и опекуны НЕ должны вводить своему ребенку ибупрофен или парацетамол до или вскоре после вакцинации , поскольку это может повлиять на эффективность вакцины. Подождите не менее 6 часов после вакцинации, чтобы облегчить боль или жар.
Дополнительная информация в CPS
Проверено следующими комитетами CPS
- Комитет по инфекционным болезням и иммунизации
Возрастные группы и вакцины: от 4 до 6 лет
К этому возрасту ваш ребенок должен был получить несколько прививок, но, вероятно, он все еще не чувствует себя комфортно, наблюдая, как они получают больше.Скорее всего, у вашего ребенка раньше не было негативного опыта, и, скорее всего, так оно и будет. Если у вашего ребенка ранее был негативный опыт, обязательно обсудите это событие с врачом вашего ребенка, прежде чем придет время делать следующую вакцину. Также помните, что ваш ребенок возьмет на себя инициативу. Если вы чувствуете себя комфортно, потому что это важно и необходимо, вашему ребенку тоже будет комфортнее.
Чтобы подготовиться
- Возьмите с собой карту прививок вашего ребенка.
- Запишите все вопросы и возьмите список с собой в гости. Вы также можете использовать бесплатные вакцины в мобильном приложении Go для записи своих вопросов (в разделе «Подключиться» в разделе «Сохранение заметок или вопросов»).
- Обязательно задавайте вопросы, связанные с вакциной, до того, как сотрудники офиса принесут вакцину. Обычно вакцины делают после медицинского осмотра и обсуждения с родителями.
- Прочтите информационные листы о вакцинах и любые другие материалы, которые вам предоставляют сотрудники офиса.
Чтобы подготовить ребенка
- Возьмите с собой любимую игрушку, одеяло или книгу.
- Разговаривайте с ребенком успокаивающе. Кроме того, смотрите в глаза, улыбайтесь и обнимайте ребенка до и сразу после съемки.
- Будьте честны со своим ребенком, объяснив, что это может немного повредить, но это ненадолго. А вакцина сохранит ее здоровье.
- Вовлеките ребенка в беседу или сборник рассказов.
- Заверьте ребенка, что плакать можно, если ему больно, и что это быстро закончится.
- Вы можете попросить сотрудников офиса потереть спиртовым тампоном тыльную сторону ладони или предплечья непосредственно перед уколом. Когда укол будет готов, пусть ваш ребенок подует на место, смоченное спиртом. Воздух на спирт вызывает чувство холода, которое уменьшит болевые ощущения. Это также поможет вашему ребенку подумать о чем-то другом и почувствовать, что он все контролирует. Некоторые медицинские работники могут помочь, попросив ребенка о помощи и объяснив, что ему следует делать.
Помните, прививки вашим детям — это проявление любви. Вы защищаете их от чего-то гораздо худшего, чем боль от выстрела.
Когда вы вернетесь домой, обеспечьте своему ребенку комфорт и поймите, что он может быть более уставшим или капризным, чем обычно. Дети, которые недавно были вакцинированы, могут захотеть, чтобы их держали подольше, и у них может быть боль в руке или ноге, где была сделана прививка. Если место укола красное, болезненное или опухшее, вы можете использовать теплую влажную ткань.Вы также можете дать ребенку теплую ванну с губкой, если у него высокая температура. Давайте ребенку много жидкости и имейте в виду, что в следующие 24 часа он может меньше интересоваться едой.
Поскольку лихорадка является частью иммунного ответа, чаще всего ее не рекомендуется лечить. Если у вас есть вопросы, поговорите с лечащим врачом. Узнайте больше о лихорадке в этом листе вопросов и ответов.
Понаблюдайте за вашим ребенком, нет ли у ребенка признаков реакции на вакцину, включая сыпь, продолжительную лихорадку или необычное поведение.Если у вас есть причина для беспокойства, позвоните лечащему врачу, который подскажет, чего ожидать и что делать.
Хотя большинство побочных эффектов незначительны, если у вашего ребенка наблюдается серьезная реакция, вы или врач вашего ребенка можете отправить отчет в Систему сообщений о побочных эффектах вакцин или VAERS.
Вход в школу — также хорошее время, чтобы убедиться, что ваш ребенок получил вакцины. Даже если вы водили своего ребенка на все необходимые осмотры для осмотра, есть причины, по которым вашего ребенка, возможно, нужно «догнать», как указано ниже:
Дефицит вакцины
Во время дефицита рекомендации могут измениться, чтобы наилучшим образом использовать имеющиеся вакцины.Иногда рекомендации меняются более одного раза во время дефицита.
Часто поставщик медицинских услуг создает систему отзыва для обращения к детям после нехватки; однако не во всех офисах есть персонал для этого, и трудно вспомнить всех пациентов, пропустивших вакцину из-за ее нехватки.
Рекомендации по вакцинации изменены между посещениями здорового ребенка
При разработке вакцины ученые и эксперты в академических кругах и Центрах по контролю и профилактике заболеваний (CDC) просматривают всю имеющуюся информацию о вакцине и заболевании, которое она предотвращает.Затем эти группы пытаются определить, как лучше всего предотвратить болезнь. В частности, они смотрят на то, какая возрастная группа людей болеет этим заболеванием, какая возрастная группа людей должна получить вакцину, как долго эти люди будут защищены и сколько доз вакцины им потребуется для максимальной защиты.
Например, после того, как вакцина против гепатита В была лицензирована, ее вводили группам людей, подвергавшимся наивысшему риску, поэтому вакцина была первоначально рекомендована (в 1982 г.) для потребителей инъекционных наркотиков, мужчин, имеющих половые контакты с мужчинами, и тех, кто иметь гетеросексуальные отношения со многими партнерами.Однако, поскольку многие люди не знают, что у них гепатит B, и поскольку даже случайный контакт, такой как совместное использование зубной щетки с инфицированным человеком, может распространить болезнь, эта стратегия не сделала достаточно для предотвращения заболевания среди населения в целом.
Ежегодно около 18 000 детей в возрасте до 10 лет заражаются вирусом гепатита B. Поэтому в 1991 г. эксперты изменили рекомендацию, включив вакцинацию всех детей. В настоящее время заболевание печени, вызываемое гепатитом В, у детей практически ликвидировано, и при продолжении использования вакцины возможно, что в будущем эти заболевания будут полностью устранены у нашего населения.
Новая вакцина стала доступной после вашего последнего посещения здорового ребенка
Каждый день исследователи всего мира работают над разработкой вакцин, которые защитят человечество от страшных болезней. Возможно, появилась новая вакцина, и если ваш ребенок не принадлежал к первоначально рекомендованной возрастной группе, вакцина не упоминалась.
График вакцинации детей в возрасте от 4 до 6 лет
Последнее обновление
Чтобы стать сильными и способными личностями, дети нуждаются в любви и заботе в годы своего роста.Важный аспект их роста — своевременная вакцинация. Важно вакцинировать детей в раннем детстве, так как вакцинация предотвращает многие заболевания. В этой статье мы поговорим о важных вакцинах для детей от 4 до 6 лет.
Важные прививки для детей в возрасте от 4 до 6 лет
Вот список из четырех основных вакцин, которые следует сделать детям в возрасте от четырех до шести лет:
1. Дифтерия, столбняк и коклюш (АКДС)
Это комбинация вакцин, которая иммунизирует организм от трех отдельных болезней.
защищает вашего ребенка от:
Вакцина АКДС защищает от следующих заболеваний.
- Дифтерия — это респираторное заболевание с такими симптомами, как затрудненное дыхание и сердечная недостаточность. Если вашему ребенку не сделают прививку от него, это может оказаться фатальным.
- Коклюш — обычно называемый коклюшем, это заразное респираторное заболевание, которое приводит к сильным спазмам при кашле, затрудняющим дыхание.
- Столбняк — это нервное заболевание, вызванное выделением определенного токсина инфекционными бактериями.Это может привести к мышечному спазму, неконтролируемым сокращениям и даже смерти.
Дозировка:
Вакцину АКДС необходимо вводить всего пять раз, начиная с пары месяцев после рождения.
Предыдущая дозировка — Первые четыре дозы вводятся в возрасте двух, четырех, шести месяцев и в любое время в возрасте от пятнадцати до восемнадцати месяцев. Пятая и последняя доза — это ревакцинация, которую вводят в возрасте от четырех до шести лет.
Следующая дозировка — После этого момента вакцинация АКДС не требуется.
Меры предосторожности:
Не рекомендуется вводить еще одну дозу до консультации с врачом, если у вашего ребенка после получения одной из начальных доз вакцины проявляются следующие признаки:
Побочные эффекты:
Побочные эффекты вакцины АКДС следующие:
- Воспаление в месте укола.
- Боль и покраснение.
- Редкие побочные эффекты включают тошноту, плач и отсутствие аппетита.
Стоимость:
Существует два вида вакцины АКДС: АКДС и АКДС.Стоимость первой вакцины составляет рупий. 800, тогда как стоимость второй вакцины составляет всего лишь рупий. 50.
Что делать, если вы пропустили вакцинацию АКДС?
Если вашему ребенку не вводили эту вакцину, обратитесь к педиатру вашего ребенка и попросите совета как можно скорее.
Как ухаживать за ребенком после вакцинации
Ваш врач может назначить небольшие дозы парацетамола после вакцинации, если у вашего ребенка жар, боль или воспаление.
2. Оральная вакцина против полиомиелита (ОПВ 3)
Оральная вакцина против полиомиелита (ОПВ) — основная вакцина, используемая для борьбы с полиомиелитом.
защищает вашего ребенка от:
Эта вакцинация предотвращает полиомиелит, заболевание нервной системы, которое влияет на развитие и сокращение мышц.
Дозировка:
Вакцину ОПВ необходимо вводить шесть раз, начиная с рождения.
Предыдущая дозировка — Первые четыре дозы вводятся после рождения, а затем на шестой, десятой и четырнадцатой неделе ребенка.Первая ревакцинация делается примерно в возрасте восемнадцати месяцев, а вторая и последняя ревакцинация — в возрасте от четырех до шести лет.
Следующая доза — После этого момента вакцинация ОПВ отпадет.
Меры предосторожности:
Ниже приведены случаи, когда ребенку нельзя вводить эту вакцину до консультации с врачом:
- У вашего ребенка тяжелая иммуносупрессия.
- У вашего ребенка острое лихорадочное заболевание.
Побочные эффекты:
Ниже приведены побочные эффекты этой вакцины:
- Легкая тошнота, диарея или рвота.
- В крайне редких случаях — паралитический полиомиелит.
Стоимость:
Вакцина OPV стоит рупий. 50.
Что делать, если вы пропустили вакцинацию ОПВ?
Если вашему ребенку не делали эту вакцинацию, проконсультируйтесь с педиатром и спросите, что можно сделать с этой вакциной.
Как ухаживать за ребенком после вакцинации
После вакцинации не требуется особого ухода как такового.
3. Вакцинация против ветряной оспы 2
Вакцина против ветряной оспы борется с ветряной оспой.
защищает вашего ребенка от:
Эта вакцина защищает вашего ребенка от ветряной оспы, кожного заболевания, состоящего из фурункулов, высыпаний и высокотемпературной лихорадки, вызываемых вирусом ветряной оспы.
Дозировка:
Вакцина против ветряной оспы вводится детям в двух дозах.
Предыдущая дозировка — Первую дозу следует вводить в период от двенадцати до восемнадцати месяцев, а вторую и последнюю ревакцинацию следует делать в любое время в возрасте от четырех до шести лет.
Следующая дозировка — После этого момента вакцинация против ветряной оспы не требуется.
Меры предосторожности:
Вакцинацию против ветряной оспы лучше избегать, если ваш ребенок:
- Болеет.
- Аллергия на неомицин или желатин.
- Недавно перенесла кровь.
Побочные эффекты:
Побочные эффекты этой вакцинации включают:
- Покраснение и воспаление, а также небольшая боль в месте укола.
- Сыпь, как редкая, так и легкая.
Стоимость:
Вакцина против ветряной оспы стоит рупий. 1900.
Что делать, если вы пропустите вакцинацию?
Рекомендуется обратиться к педиатру вашего ребенка и узнать, что можно сделать.
Как ухаживать за ребенком после вакцинации
Ваш врач может назначить небольшие дозы парацетамола или ибупрофена после вакцинации, если у вашего ребенка жар, боль и воспаление.
4.Корь, эпидемический паротит и краснуха (MMR 3)
Вакцина MMR — это комбинированная вакцина, которая борется с тремя болезнями. Это одна из самых важных вакцин для детей от 4 до 6 лет.
защищает вашего ребенка от:
Вакцина MMR защищает от —
- Корь — тяжелое респираторное заболевание, сопровождающееся сильной сыпью.
- Свинка — вирусная инфекция горла.
- Краснуха, более легкая разновидность кори.
Дозировка:
Вакцина MMR вводится в трех дозах.
Предыдущая дозировка — Первая доза вводится примерно через девять месяцев, вторая — примерно от двенадцати до пятнадцати месяцев, а третья и последняя доза — в возрасте от четырех до шести лет.
Следующая доза — После этого момента вакцинация MMR не требуется.
Меры предосторожности:
Если у вашего ребенка была аллергическая реакция на предыдущую дозу вакцины, то вакцинацию MMR следует проводить только после консультации с врачом.
Побочные эффекты:
Побочные эффекты вакцины MMR включают:
- Боль, покраснение и воспаление в месте инъекции.
- Легкая сыпь и лихорадка через несколько недель после вакцинации.
Стоимость:
Вакцина MMR стоит рупий. 500.
Что делать, если вы пропустите вакцинацию?
Если ваш ребенок пропустил прием, обратитесь к педиатру. Он подскажет вам лучший вариант.
Как ухаживать за ребенком после вакцинации
Проконсультируйтесь с врачом, чтобы узнать, можно ли давать ацетаминофен или ибупрофен от боли или лихорадки.Также проверьте правильную дозу.
Важно всегда вакцинировать своих детей, независимо от обстоятельств. Кроме того, помните, что, хотя вакцины имеют некоторые легкие побочные эффекты, с ними можно справиться с некоторыми медицинскими рекомендациями. Поэтому важно научиться избегать любых неправильных представлений о вакцинации.
Также читайте: Дополнительные и обязательные вакцины для вашего ребенка
Прививки от гриппа для детей: нужна ли моему ребенку прививка от гриппа?
Нужна ли моему ребенку прививка от гриппа в этом году?
Ответ от Притиша К.Тош, доктор медициныВ большинстве случаев да. Центры по контролю и профилактике заболеваний (CDC) рекомендуют ежегодную вакцинацию от гриппа для всех детей от 6 месяцев и старше — в Соединенных Штатах, в идеале до конца октября. В этом году CDC рекомендует прививку от гриппа или назальную вакцину от гриппа в виде спрея.
Грипп — это респираторная инфекция, которая может вызывать серьезные осложнения, особенно у маленьких детей. Вакцинация от гриппа — лучший способ предотвратить грипп и его осложнения.Даже если вакцина не полностью предотвращает грипп, она может снизить риск серьезного заболевания, требующего госпитализации. Недавние исследования показывают, что вакцина значительно снижает риск смерти от гриппа как для детей с основным заболеванием, так и для здоровых детей.
Вакцинация от гриппа особенно важна в этом сезоне, потому что грипп и коронавирусная болезнь 2019 (COVID-19) вызывают похожие общие признаки и симптомы. Вакцинация против гриппа может уменьшить симптомы, которые можно спутать с симптомами, вызванными COVID-19 .Профилактика гриппа и снижение тяжести гриппа и госпитализаций также может снизить нагрузку на систему здравоохранения.
В зависимости от возраста и состояния здоровья вашего ребенка вы можете выбрать между прививкой от гриппа и вакциной от гриппа в виде назального спрея:
- Прививка от гриппа. Прививки от гриппа можно делать детям от 6 месяцев и старше. Побочные эффекты могут включать болезненность, покраснение и припухлость в месте укола. Также могут возникать жар, боли в мышцах и головная боль.
- Спрей назальный. Вакцину против гриппа в виде назального спрея можно вводить здоровым детям от 2 лет и старше. Побочные эффекты назального спрея у детей могут включать насморк, хрипы, головную боль, рвоту, боли в мышцах и небольшую температуру.
Вакцина против гриппа не может заразить вашего ребенка. Вакцина также не защищает вашего ребенка от COVID-19 и не увеличивает риск заражения вашего ребенка COVID-19 .
Количество доз вакцины против гриппа, необходимых вашему ребенку, зависит от нескольких факторов:
- 2 дозы. Если вашему ребенку меньше 9 лет и он получает вакцину от гриппа впервые или получил всего одну дозу вакцины до 1 июля 2020 года, запланируйте введение двух доз с интервалом не менее четырех недель.
- 1 доза. Если ваш ребенок получил две или более доз вакцины от гриппа с интервалом не менее четырех недель в любое время до 1 июля 2020 года, в этом году будет достаточно одной дозы. Обе дозы не нужно вводить в течение одного или нескольких сезонов подряд. Точно так же, если ваш ребенок впервые получит вакцину от гриппа в возрасте 9 лет и старше, одной дозы будет достаточно.
Имейте в виду, что для защиты от гриппа требуется до двух недель после вакцинации. Также проконсультируйтесь с лечащим врачом, если:
- Ваш ребенок плохо себя чувствует. Если у вашего ребенка умеренное или тяжелое заболевание, отложите вакцинацию от гриппа до выздоровления. Заложенность носа может повлиять на доставку вакцины в виде назального спрея.
- У вашего ребенка есть какие-либо заболевания. Вакцина в виде назального спрея не рекомендуется детям в возрасте от 2 до 17 лет, которые принимают аспирин или лекарства, содержащие салицилат.Он также не рекомендуется детям в возрасте от 2 до 4 лет, у которых была диагностирована астма или которые имели хрипы в течение последних 12 месяцев. Вакцина в виде назального спрея не подходит для детей с ослабленной иммунной системой или детей, находящихся в тесном контакте с сильно ослабленной иммунной системой. Дополнительные меры предосторожности при использовании назального спрея включают астму у детей в возрасте 5 лет и старше или серьезное заболевание, такое как заболевание легких.
- У вашего ребенка была тяжелая реакция на предыдущую вакцину от гриппа. Вакцина против гриппа не рекомендуется тем, у кого была тяжелая реакция на предыдущую вакцину от гриппа. Однако сначала посоветуйтесь с врачом вашего ребенка. Некоторые реакции могут быть не связаны с вакциной.
Если у вашего ребенка аллергия на яйца, он все равно может получить вакцину от гриппа.
с
Притиш К. Тош, доктор медицины
Минута клиники Мэйо: Почему вакцинация от гриппа вдвойне важна в этом сезоне
Вакцины против гриппа в клинике Мэйо
Mayo Clinic предлагает прививки от гриппа в Аризоне, Флориде и Миннесоте.
Узнайте больше о том, как сделать прививку от гриппа в клинике Майо- Энтеровирус D68: как я могу защитить своего ребенка?
- Фруктовый сок для детей
- Grohskopf LA, et al. Профилактика сезонного гриппа и борьба с ним с помощью вакцин: Рекомендации Консультативного комитета по практике иммунизации — США, сезон гриппа 2020-2021 гг. Рекомендации и отчеты MMWR. 2020; DOI: 10.15585 / mmwr.rr6908a1.
- Живая аттенуированная вакцина против гриппа [LAIV] (вакцина против гриппа в виде спрея для носа). Центры по контролю и профилактике заболеваний. https://www.cdc.gov/flu/prevent/nasalspray.htm. Проверено 20 августа 2020 г.
- Вакцина против гриппа (инактивированная или рекомбинантная): что вам нужно знать. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/flu/prevent/flushot.htm. Проверено 20 августа 2020 г.
- Эффективность вакцины — Насколько хорошо действует вакцина от гриппа? Центры по контролю и профилактике заболеваний.https://www.cdc.gov/flu/about/qa/vaccineeffect.htm. Проверено 5 августа 2020 г.
- Часто задаваемые вопросы о гриппе: сезон 2020-2021 гг. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/flu/season/faq-flu-season-2020-2021.htm. Проверено 5 августа 2020 г.
Продукты и услуги
- Информационный бюллетень: Письмо о здоровье клиники Мэйо — цифровое издание
- Книга: Книга здоровья семьи клиники Мэйо, 5-е издание
.
Когда дети смогут его получить? Это безопасно? Что мы знаем
ЗАКРЫТЬModerna изучает побочные эффекты вакцины на детей в возрасте от шести месяцев до 11 лет. Йохана Рестрепо из Veuer предлагает больше. Buzz60
Ежедневно миллионы взрослых вакцинируются против COVID-19 в США, но испытания все еще продолжаются, чтобы определить безопасность и эффективность вакцин для детей.
Moderna объявила во вторник, что ввела первые дозы вакцины против COVID-19 детям в возрасте до 12 лет.В декабре 2020 года компания начала испытание с участием детей в возрасте от 12 до 17 лет.
«Это педиатрическое исследование поможет нам оценить потенциальную безопасность и иммуногенность нашей вакцины-кандидата от COVID-19 для этой важной группы более молодого возраста», — генеральный директор Moderna — сказал Стефан Бансель. Иммуногенность — это способность вызывать иммунный ответ организма.
Представитель Pfizer сообщил, что компания завершила набор участников для испытания с участием подростков в возрасте от 12 до 15 лет.
Поскольку штаты вынуждены отправлять детей обратно в школу, родители задаются вопросом, когда их дети смогут получить вакцину от COVID-19.Вот когда эксперты ожидают, что это произойдет:
Когда дети смогут получить вакцину от COVID-19?
Вакцины Moderna и Johnson & Johnson разрешены для людей от 18 лет и старше, а вакцины Pfizer разрешены для лиц в возрасте от 16 лет.
Moderna и Pfizer завершили набор для исследования детей в возрасте от 12 лет и старше и планируют опубликовать данные в течение лета. Если регулирующие органы утвердят результаты, молодые подростки смогут начать вакцинацию, как только будет достаточно вакцины.
«Я думаю, что вакцина для детей от 12 лет и старше будет лицензирована до 2021-2022 учебного года», — сказал д-р Роберт Френк, директор Исследовательского центра вакцины Гэмбл и главный исследователь вакцины Pfizer COVID-19. испытание в медицинском центре детской больницы Цинциннати.
Появляется все больше свидетельств того, что подростки с большей вероятностью передают COVID-19. Отчет Центров по контролю и профилактике заболеваний показал, что с марта по сентябрь 2020 года заболеваемость COVID-19 среди подростков от 12 до 17 лет примерно в два раза выше, чем среди детей в возрасте от 5 до 11 лет.
Вакцины, как правило, тестируются на взрослых, а затем на подростках, прежде чем пробовать их на младших детях и младенцах, которым могут потребоваться более низкие дозы или которые могут иметь другие реакции.
Moderna начала пробную вакцинацию детей младшего возраста. Представитель Pfizer сказал, что компания надеется получить данные для детей в возрасте от 12 до 15 лет в первой половине этого года и, основываясь на этих выводах, может начать испытания на детях младшего возраста.
Ни одна из компаний не подтвердила сроки, но Френк предположил, что вакцина для детей младшего возраста может быть доступна весной 2022 года или, «может быть, немного раньше».
J&J сообщила, что компания ведет «переговоры с регулирующими органами и партнерами относительно включения педиатрических групп», говорится в заявлении, отправленном в США СЕГОДНЯ во вторник.
Д-р Г. Пол Эванс, генеральный директор Velocity Clinical Research, которая проводит испытания среди детей в возрасте от 6 до 11 лет для многих компаний, в электронном письме сказал, что набирать детей младшего возраста может быть сложнее, чем подростков, «из-за колебания, которые, естественно, возникают у родителей, когда они рассматривают возможность участия своих детей.«
Но, добавил он, родители стремятся сделать своим детям прививки.« Родители не хотят продолжать обучение детей на дому и хотят, чтобы их дети снова общались », — сказал он.
ЗАКРЫТЬВ вакцине COVID-19 используется новая технология, которая никогда раньше не использовалась в традиционных вакцинах. Вот как работает мРНК-вакцина. США СЕГОДНЯ
Безопасны ли вакцины против COVID-19 для детей?
Эксперты в области здравоохранения заявили, что вакцины, вероятно, будут такими же безопасными для детей, как и для взрослых.
«Это будет фактом», — сказал Френк.
По данным CDC, в США было введено более 109 миллионов доз вакцины против COVID-19. За это время агентство получило 1913 сообщений о смерти среди людей. кто получил вакцину, но не нашел доказательств того, что вакцина способствовала этому.
Вакцины, несомненно, безопасны для взрослых, сказал д-р Коди Мейснер, начальник отдела детских инфекционных заболеваний в детской больнице Тафтс, но он хотел бы видеть надежные испытания, доказывающие безопасность и эффективность среди подростков и детей, прежде чем делать подобное заявление.
Moderna, Pfizer или J&J: Что, если бы у вас был выбор вакцины против COVID-19? Различия невелики, но они есть
«Некоторая нерешительность в отношении вакцинации детей уместна», — сказал он. «Нам нужны вакцины для детей, потому что мы хотим создать коллективный иммунитет, нет никаких сомнений. Но мы должны делать это безопасно».
Френк сказал, что участники испытаний в основном здоровы без каких-либо сопутствующих заболеваний, но он надеется к лету расширить испытания на детей, у которых может быть нарушена иммунная система.
Есть ли различия между вакцинами, которые вводят детям и взрослым?
Хотя состав вакцин может не измениться, по мнению экспертов, может измениться дозировка.
Подростки, скорее всего, получат ту же дозу, что и взрослые, но детям в возрасте до 12 лет может быть дана меньшая доза.
У детей младшего возраста исследователи могут начать с четверти обычной дозы, сказал Френк. Если все будет хорошо, они могут решить увеличить дозу в той же возрастной группе или перейти к следующей возрастной группе.
Дети младшего возраста могут получить более низкую дозу, потому что их иммунный ответ хорошо работает против COVID-19. Это не относится ко всем вакцинам.
ЗАКРЫТЬОбращаясь к нации, президент Джо Байден попросил американцев сделать этой весной вакцинацию, чтобы вместе отпраздновать День независимости. США СЕГОДНЯ
«Если вы посмотрите на вакцину от гриппа, мы используем ту же дозу вакцины для 6-месячного ребенка, что и для 64-летнего ребенка», — сказал Френк.
Он подчеркнул, что COVID-19 у детей хуже гриппа.
Хотя COVID-19 обычно протекает у детей в легкой форме, в редких случаях он может вызвать серьезное заболевание и даже смерть. По данным CDC и Американской академии педиатрии, более 260 детей умерли от коронавируса по сравнению с 188 детьми от гриппа в сезоне 2019-2020 годов.
«Если сравнить (260) с 500 000 смертей, это очень мало», — сказал Френк. «Но это дети, которые были совершенно здоровыми, пока не заболели COVID».
Младенцы в возрасте до шести месяцев не включаются в испытания вакцины, потому что обычно предполагается, что у них есть некоторые антитела от матери, которые обеспечивают защиту, но также могут взаимодействовать с вакциной, потенциально вызывая проблемы, — сказал доктор.Салли Пермар, заведующая педиатрической клиникой Weill Cornell Medicine и NewYork-Presbyterian Komansky Children’s Hospital.
«Будет интересно посмотреть, есть ли намек на подобную» проблему с вакцинами от COVID-19, — сказала она. С другой стороны, младенцам может потребоваться ревакцинация, если защита их матерей антителами не длится достаточно долго.
Она сказала, что также считает, что маленьким детям следует давать более низкие дозы вакцины, чем детям старшего возраста или взрослым. В своем собственном исследовании ВИЧ Пермар сказала, что она обнаружила, что «дети могут хорошо реагировать на низкие дозы белковых вакцин.«
Почему нельзя проводить испытания для взрослых и детей одновременно?
Исследователям потребовались данные испытаний для взрослых, чтобы понять степень безопасности и эффективности, прежде чем переходить к подросткам и детям младшего возраста, — сказали эксперты в области здравоохранения.
» Вам нужно больше обоснований того, почему вы тестируете вакцины на детях », — сказал Френк.
Эксперты сказали, что подростковые и педиатрические испытания не займут почти столько же времени, как испытания взрослых, потому что они не требуют такого количества участников в качестве испытаний фазы 3 на взрослых.
Компаниям Moderna и Pfizer потребовалось несколько месяцев, чтобы набрать 55 000 взрослых добровольцев для участия в 3-й фазе испытаний. Для подростковых испытаний компаниям потребуется около 3000 и 2600 человек соответственно.
Исследователи не хотят ждать, пока участники испытаний свяжутся с кем-то, инфицированным COVID-19, чтобы определить эффективность вакцины, в отличие от испытаний на взрослых. Вместо этого они будут измерять иммунный ответ детей и сравнивать его со взрослыми.
«Если у вас такой же иммунный ответ, то экстраполяция такова, что у вас такая же защита», — сказал Френк.
Содействие: Карен Вайнтрауб, США СЕГОДНЯ
Следите за сообщениями Адрианны Родригес в Twitter: @AdriannaUSAT.


Добавить комментарий