Тазовое предлежание плода — причины, симптомы, диагностика и лечение
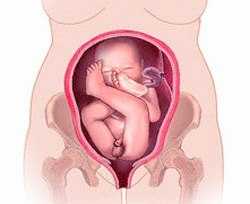
Тазовое предлежание плода – продольное расположение плода в матке с обращенными ко входу в малый таз ножками или ягодицами. Беременность при тазовом предлежании плода нередко протекает в условиях угрозы прерывания, гестоза, фетоплацентарной недостаточности, гипоксии плода, родовых травм. Диагностика тазового предлежания плода производится с помощью наружного и влагалищного исследования, эхографии, допплерографии, КТГ. Лечение тазового предлежания включает комплексы корригирующей гимнастики, проведение профилактического наружного поворота плода, заблаговременный выбор способа родоразрешения.
Общие сведения
Тазовые предлежания плода в акушерстве и гинекологии встречаются в 3-5 % случаев от всех беременностей. Ведение беременности и родов при тазовом предлежании плода требует квалифицированной и высокопрофессиональной помощи женщине и ребенку. При тазовом предлежании плода во время родов первыми по родовым путям проходят ягодицы или ножки ребенка. При этом шейка матки находится еще в недостаточно сглаженном и раскрытом состоянии, поэтому продвижение головки, как наиболее крупной и плотной части плода, оказывается затруднительным. При тазовом предлежании роды могут протекать неосложненно, однако существует повышенная опасность асфиксии, мертворождения плода, родовых травм ребенка и матери.
Тазовое предлежание плода
Классификация тазовых предлежаний плода
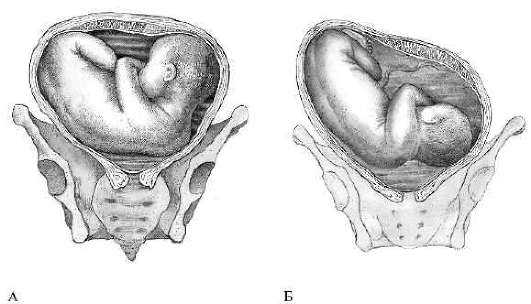
К вариантам тазового предлежания плода относятся ножные и ягодичные предлежания. На долю ножных предлежаний приходится 11-13% случаев всех тазовых предлежаний плода. Ножное предлежание может быть полным (обеими ножками), неполным (одной ножкой) или коленным (коленями плода). Ягодичные предлежания встречаются наиболее часто. В 63-75% случаев диагностируется неполное (чисто ягодичное) предлежание, при котором ко входу в малый таз прилежат только ягодицы, а ножки плода оказываются вытянутыми вдоль туловища. При смешанном ягодичном предлежании (20-24%) ко входу в малый таз обращены не только ягодицы, но и ножки плода, согнутые в коленных или тазобедренных суставах.
При различных вариантах тазового предлежания плода развитие биомеханизма родов имеет свои особенности. При чисто ягодичном предлежании, некрупном плоде и нормальных размерах таза матери возможны неосложненные самостоятельные роды. При ножном и смешанном предлежании роды через естественные родовые пути сопряжены со значительными рисками для новорожденного – асфиксией, выпадением пуповины и отдельных частей плода.
Причины тазовых предлежаний плода
Факторы, обусловливающее тазовое предлежание плода, многочисленны и изучены не до конца. Препятствовать установлению головки ко входу в малый таз может наличие у женщины фибромы матки, опухолей яичников, анатомического сужения или неправильной формы таза, аномалий строения матки (внутриматочной перегородки, гипоплазии, двурогой или седловидной матки).
Тазовое предлежание может наблюдаться при повышенной подвижности плода, вызванной многоводием, гипотрофией или недоношенностью, гипоксией, микроцефалией, анэнцефалией, гидроцефалией и другими факторами, связанными с патологией ребенка. С другой стороны, ограниченная подвижность плода в полости матки при маловодии, короткой пуповине или ее обвитии также способствует формированию неправильного предлежания.
К тазовому предлежанию плода может приводить акушерско-гинекологический анамнез матери, отягощенный неоднократными выскабливаниями матки, эндометритами, цервицитами, многократными беременностями, абортами, осложненными родами. Данные состояния часто приводят к развитию патологического гипертонуса нижних сегментов матки, при котором головка стремится занять положение в верхних, менее спазмированных отделах полости матки. Изменение тонуса миометрия также может быть вызвано рубцом на матке, нейроциркуляторной дистонией, неврозом, переутомлением беременной, перенесенным стрессом и т. д. Тазовое предлежание плода нередко сочетается с низким расположением или предлежанием плаценты.
В многочисленных наблюдениях, которые проводит акушерство и гинекология, отмечается, что тазовое предлежание плода развивается у тех женщин, которые сами были рождены в аналогичной ситуации, поэтому рассматривается вопрос о наследственной обусловленности ножных и ягодичных предлежаний.
Особенности течения беременности
При тазовом предлежании плода течение беременности, гораздо чаще, чем при головном, сопряжено с угрозой или самопроизвольным прерыванием, развитием гестоза и фетоплацентарной недостаточности. Эти состояния, в свою очередь, негативно влияют на созревании нервной, эндокринной и других систем плода. При тазовом предлежании у плода с 33-36 недели гестации происходит замедление процессов созревания структур продолговатого мозга, что сопровождается перицеллюлярным и периваскулярным отеком. При этом нейросекреторные клетки фетального гипофиза начинают работать с повышенной активностью, приводя к преждевременному истощению функции коркового слоя надпочечников, снижению защитно-адаптационных реакций плода.
Изменения в фетальных половых железах представлены гемодинамическими расстройствами (венозным стазом, мелкоточечными кровоизлияниями, отеком ткани), что в дальнейшем может проявиться патологией гонад – гипогонадизмом, синдромом истощения яичников, олиго- или азооспермией и т. д. При тазовых предлежаниях повышается частота развития врожденных пороков сердца, ЦНС, ЖКТ, опорно-двигательного аппарата у плода. Нарушения маточно-плацентарного кровотока проявляются гипоксией, высокой частотой сердцебиений, снижением двигательной активности плода. Во время родов при тазовом предлежании плода нередко развивается дискоординированная или слабая родовая деятельность. Наиболее грубые изменения наблюдаются в случаях смешанного ягодичного или ножного предлежания.
Диагностика тазового предлежания плода
Об устойчивом тазовом предлежании плода следует говорить после 34-35-ой недели гестации. До этого срока расположение предлежащей части может быть изменчивым. Тазовое предлежание плода определяется благодаря проведению наружного акушерского и влагалищного исследований.
Тазовое предлежание плода характеризуется более высоким стоянием дна матки, не отвечающим сроку гестации. Приемы наружного исследования позволяют определить в области лона мягковатую, неправильной формы, малоподвижную часть плода, не способную к баллотированию. В области дна матки, напротив, удается пальпировать крупную, округлую, твердую и подвижную часть — головку плода. Сердцебиение прослушивается выше или на уровне пупка.
При внутреннем гинекологическом исследовании в случае чисто ягодичного предлежания прощупывается объемная мягковатая часть, в которой можно различить крестец, копчик, паховый сгиб. При ножном или смешанном ягодичном предлежании удается различить стопы плода с пяточными буграми и короткими пальчиками.
Позиция и ее вид при тазовом предлежании устанавливаются по расположению спинки, крестца и межвертельной линии плода. Ягодичное предлежание плода необходимо отличать от таких вариантов головного предлежания, как лицевое и лобное. Уточнение данных в отношении тазового предлежания плода производится с помощью УЗИ, в частности, трехмерной эхографии. Функциональное состояние плода оценивается с помощью допплерографии маточно-плацентарного кровотока и кардиотокографии.
Ведение беременности и родов
У пациенток, относящихся к группам повышенного риска по формированию тазового предлежания, в ходе беременности проводятся мероприятия по предотвращению фетоплацентарной недостаточности, нарушений сократительной активности матки, осложнений со стороны плода. Беременной рекомендуется соблюдение щадящего режима с полноценным ночным сном и дневным отдыхом, сбалансированная диета для профилактики гипертрофии плода.
С беременными проводится психопрофилактическая работа, направленная на обучение приемам мышечной релаксации и снятия нервной возбудимости. С 35-ой недели гестации назначается корригирующая гимнастика по Дикань, Грищенко и Шулешовой, Кайо, способствующая изменению тонуса миометрия и мышц брюшной стенки, переводу плода из тазового предлежания в головное. В ряде случаев назначаются спазмолитические препараты прерывистыми курсами.
Проведение наружного профилактического поворота плода на головку по Архангельскому в ряде случаев оказывается неэффективным и даже опасным. Рисками такого акушерского приема может служить наступление преждевременной отслойки плаценты, разрыва плодных оболочек, преждевременных родов, разрыва матки, травм и острой гипоксии плода. Данные обстоятельства в последние годы ограничивают применения наружного акушерского пособия в практике лечения тазовых предлежаний плода.
Беременная с тазовым предлежанием плода на 38-39-ой неделе гестации госпитализируется в акушерский стационар для планирования тактики родов. При неосложненной акушерской ситуации (удовлетворительном состоянии плода и роженицы, соразмерности таза и плода, биологической готовности материнского организма, чисто ягодичном предлежании и др.) возможны роды через естественные родовые пути. При этом осуществляется профилактика преждевременного вскрытия плодного пузыря, постоянный мониторный КТГ-контроль за плодом и сокращениями матки, медикаментозное предупреждение аномалий родовой деятельности и гипоксии плода, обезболивание (эпидуральная анестезия в родах), акушерская помощь для скорейшего рождения головки.
Кесарево сечение при тазовом предлежании плода планируется при отягощенном акушерском анамнезе матери (длительном бесплодии, мертворождении, гестозах, переношенной беременности, резус-конфликте, привычном невынашивании), возрасте первородящей старше 30 лет, наступлении данной беременности вследствие ЭКО, крупном плоде, предлежании плаценты, рубце на матке и др. показаниях. Экстренное кесарево сечение также показано в случае нестандартных ситуаций при самостоятельных родах.
Осложнения родов при тазовом предлежании
У детей, рожденных в тазовом предлежании, нередко определяются внутричерепные травмы, энцефалопатия, травмы позвоночника, дисплазия тазобедренных суставов. При выявлении асфиксии плода или аспирации околоплодных вод требуются соответствующие реанимационные мероприятия. Новорожденные в ранний неонатальный период подлежат тщательному обследованию невролога. К типичным для тазового предлежания плода родовым травмам у женщин относятся разрывы промежности, шейки матки, влагалища и вульвы, повреждения костей таза.
Профилактическое направление предусматривает тщательное обследование и коррекцию нарушений у женщин, планирующих беременность; выявление беременных групп риска по развитию тазового предлежания плода и проведение своевременной и адекватной подготовки к родам; заблаговременный выбор тактики родов и их ведение под непрерывным контролем акушера-гинеколога.
www.krasotaimedicina.ru
Тазовое предлежание плода — cимптомы и лечение. Журнал Медикал
 Беременность, запланированная она или спонтанная, процесс физиологический, а значит не всегда предсказуем. Иногда до 35 недель малыш несколько раз меняет свое положение, в таком случае говорят о неустойчивом положении плода. Но после 35 недель, как правило. положение определяется. В большинстве случаев — это головное предлежание, реже — тазовое, еще реже — косое и поперечное положение плода. Вот о таких нестандартных ситуациях мы и поговорим сегодня.
Беременность, запланированная она или спонтанная, процесс физиологический, а значит не всегда предсказуем. Иногда до 35 недель малыш несколько раз меняет свое положение, в таком случае говорят о неустойчивом положении плода. Но после 35 недель, как правило. положение определяется. В большинстве случаев — это головное предлежание, реже — тазовое, еще реже — косое и поперечное положение плода. Вот о таких нестандартных ситуациях мы и поговорим сегодня.
Положение плода в матке обуславливается многими факторами, как со стороны матери, так и плода.
Беременность и роды при тазовом предлежании плода относят к разделу патологического акушерства из-за возможных рисков и осложнений.
Причины тазового предлежания плода
Материнские
— Аномалии развития матки. Сюда относятся пороки развития половых органов, такие как седловидная матка, двурогая матка, удвоение матки. Иногда подобные аномалии впервые выявляются при беременности. Беременность в этих случаях наблюдается в группе среднего и высокого риска.
— Многоводие. Увеличение количества околоплодных вод создает предпосылки к многократному перемещению плода в матке, он переворачивается несколько раз и может остаться в тазовом предлежании. кроме того, при многоводии и тазовом предлежании высок риск обвития пуповины вокруг шеи и туловища плода.
— Маловодие. Сниженное, по сравнению с нормальным, количество околоплодных вод наоборот, ограничивает движение плода. В норме плод в доношенному сроку переворачивается головкой вниз, в случае маловодия у него практически нет места для этого действия.
— Обвитие пуповиной. Иногда обвитие происходит самопроизвольно. Если в этот момент плод находился в тазовом предлежании (например, в сроке 23-24 недели, как это часто бывает), то переворот ограничен механическим натяжением петли пуповины.
— Многоплодная беременность. Если вы ожидаете не одного малыша, а двойню или тройню, то следует быть готовой к тому, что не все малыши родятся головкой. Опять же из-за ограничения пространства для переворота один из плодов чаще оказывается в тазовом предлежании. Если первый плод идет головкой, а второй в тазовом предлежании, то роды протекают более благополучно, так как первый малыш успевает расширить родовые пути.
— Миома матки. Миома больших размеров также создает чисто механическое препятствие для переворота малыша головкой вниз. Особенную опасность представляются миоматозные узлы, растущие внутрь, в полость матки.
— Снижение тонуса и сократительной способности матки. Такое состояние может наблюдаться у многорожавших женщин, если в анамнезе перенесено несколько абортов или выскабливаний с лечебно — диагностической целью. У женщин, перенесших кесарево сечение или миомэктомию на матке остаются рубцы, которые также снижают локальную сократимость миометрия и могут помешать малышу повернуться.
— Предлежание плаценты. Предлежание плаценты — это полное или частичное перекрывание внутреннего зева плацентой. В норме зев свободен. плацента находится в дне или не ниже 7 см от внутреннего зева. если зев перекрыт, то создаются ограничения для растяжения нижнего сегмента матки, меньше возможности для поворота плода на головку.
— Короткая пуповина. Абсолютная короткость пуповины (менее 40 см) механически препятствует перемещению внутри матки.
— Анатомическое сужение таза или деформации костей таза. Анатомически узкий таз или смещение костей таза (в результате травмы или перенесенных заболеваний, рахита или туберкулеза костей, выраженного сколиоза) ограничивает движение плода и препятствуют повороту.
Плодовые
— Пороки развития плода. Пороки, которые мешают движению плода должны быть весьма выраженными. Например, большой зоб (увеличение щитовидной железы) или гидроцефалия со значительным увеличением размеров головы. Такие пороки диагностируются по УЗИ и в этом случае решается вопрос о прерывании беременности по медицинским показаниям. Встречается редко, выявляемость по УЗИ достоверная.
— Нарушения формирования вестибулярного аппарата у плода. Существует и такая версия формирования тазового предлежания, но диагностику здоровья плода можно провести только после родов. Угрозы жизни плода при таком состоянии нет.
— Недоношенность (неустойчивое положение плода до 35 недель)
— Конституционально малый плод либо задержка внутриутробного развития. Малые размеры плода предрасполагают к активным движениям и перемещениям ребенка внутри матки.
Классификация
Тазовое предлежание подразделяется на несколько видов. Для врача и беременной очень важно определиться с видом тазового предлежания, так как от этого зависит тактика ведения родов и прогноз для жизни и здоровья малыша.
1. Чисто ягодичное предлежание. Это значит, что ребенок лежит к выходу ягодицами, ножки разогнуты в коленях и прижаты к животу. такой вид тазового предлежания встречается в 50 — 70% случаев, чаще у первородящих.
2. Смешанное. В этом случае ребенок как бы присаживается на корточки. К выходу из малого таза предлежат и ягодицы, и стопы плода.
3. Ножное. Самый опасный вид тазового предлежания. Предлежат ножки плода, одна (вторая разогнута и прижата к животу или чаще согнута в колене и прижата к животу) или обе. Наблюдается в 10 — 30% случаев, преимущественно у повторнородящих. Смаешанное ягодичное предлежание составляет до 5 — 10%, встречается одинаково у повторнородящих и первородящих.
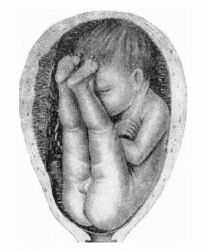
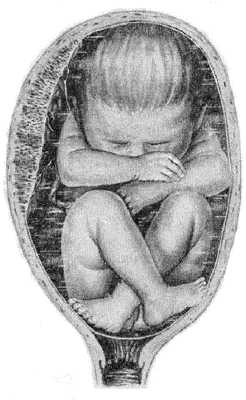
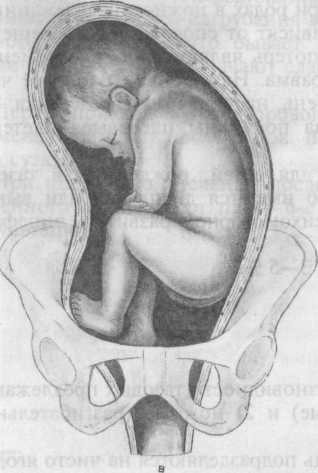
4. Коленное. К выходу предлежат коленки плода, встречается крайне редко. В родах переходит в ножное.
Диагностика
Первичная диагностика — это УЗИ скрининг. Во втором триместре по УЗИ определяют положение (продольное, поперечное) и предлежание плода (головное, тазовое). Расположение плода, определенное в 20-23 недели не окончательное, ситуация в большинстве случаев меняется на головное к третьему скринингу.
В третьем триместре, если сохранилось тазовое предлежание, его можно определить при гинекологическом осмотре. При наружном акушерском исследовании, пальпируя живот, доктор может выяснить расположение головки плода. При осмотре на кресле можно с большой долей вероятности определить предлежащую часть: головка, ягодицы, стопы плода.
Осложнения родов в тазовом предлежании
1. Преждевременное излитие вод. Это происходит потому, что нет прижатия головки и разграничения вод на передние и задние.
2. Пыпадение ножек при ножном предлежании, выпадение петель пуповины.
3. Слабость родовых сил. Первичная и вторичная слабость родовой деятельности развивается из-за более слабого давления (по сравнению с головкой) мягкого тазового конца на маточный зев, а также долгих и неэффективных схваток (стимулировать нельзя).
4. Интранатальная гипоксия и асфиксия плода. В родах может произойти прижатие петель пуповины к стенкам таза, если длительность прижатия более 5 — 7 минут, то развивается тяжелая кислородная недостаточность.
5. Запрокидывание ручек и переразгибание головки. Тазовый конец мягкий и он уже головки, поэтому не происходит достаточного расширения родовых путей, и более плотная и крупная часть выходит последней. Это может привести к затруднению выведения головки, запрокидыванию. А далее при оказании пособия высок риск перерастяжения шейного отдела позвоночника и повреждение нервных сплетений.
Ведение беременности при тазовом предлежании плода
Осмотр, лабораторные и инструментальные обследования выполняются по стандарту. Консультация генетика при подозрении на врожденные пороки развития плода.
Если в сроке 32 недели и более плод не повернулся головкой вниз, при этом нет явных факторов, обуславливающих тазовое предлежание (например, миомы больших размеров или полного предлежания плаценты), то выполняется специальный комплекс упражнений. Он направлен на работу мышц брюшного пресса и повышает вероятность переворота малыша в головное предлежание.
Комплекс упражнений при тазовом предлежании
— Мост. Лягте на пол, приподнимите таз и подложите 2 — 3 подушки под попу. Затем, когда вы опуститесь на подушки, таз и колени образуют прямую линию. Полежите в таком положении несколько минут, если это не доставляет дискомфортных ощущений. Иногда это упражнение помогает быстро, но можно повторять его до 3-х раз в день. Нельзя выполнять это упражнение после еды и питья, если вас и так беспокоит изжога, если существует угроза преждевременных родов.
— Дыхание. Встаньте в исходное положение, ноги на ширине плеч, руки опущены. Вдыхая, поднимите руки ладонями вниз до уровня плеч, одновременно поднимитесь на носки и слегка прогните поясницу вперед. Затем медленно опуститесь. Повторяйте по 4 раза за один заход.
— Поворот. Лягте на пол (поверхность должна быть довольно твердой, диван не подойдет), повернитесь на тот бок, к которому обращена спинка плода (при поперечном положении на тот, где головка). согните и притяните к себе ноги, полежите 5 минут.
Затем выпрямите верхнюю ногу (при тазовом) или нижнюю (при поперечном положении), сделайте глубокие вдох-выдох и согните ногу. Отведите согнутую ногу наружу, без ощущения боли и дискомфорта. Если упражнение не доставляет неприятных ощущений, то можно повторить его до 5 раз за один заход.
— Мост-2. Лежа но полу, упритесь стопами в пол, руки вдоль тела. На вдохе поднимите таз вверх, задержите на несколько секунд и на выдохе опускайтесь. Затем на вдохе напрягите мышцы промежности, на выдохе расслабьте. Повторите несколько раз.
Упражнения лучше выполнять именно в этом порядке, так мышцы плавно включаются в работу и не происходит резкой перегрузки организма.
Если на УЗИ вы увидели, что ребенок повернулся головкой, то продолжайте выполнять только последнее упражнение.
Противопоказания к выполнению упражнений: угроза преждевременных родов, пороки плода, миома больших размеров, пороки развития матки, полное или частичное предлежание плаценты, кровянистые выделения из половых путей неясной природы, тянущие боли в животе и пояснице неясной природы.
Выполнять упражнения можно только по согласованию с лечащим врачом, начиная от 32 недель и до родов.
Наружный поворот плода.
Это акушерское пособие, которое описано много лет назад русским врачом Б.А. Архангельским. В последнее время он привлекает повышенное внимание, особенно у западных врачей.
Результат достигается примерно в 50% случаев. Выполняют его в сроке 34 — 36 недель, чем раньше по срокам проведен поворот, тем вероятнее его успешность. Но и вероятность обратной реверсии также возрастает.
Противопоказания к приему акушерского поворота: угроза преждевременных родов, кровянистые выделения, пороки матки, предлежание плаценты, двойня/тройня, маловодие, признаки гипоксии плода.
Ранее наружный поворот не проводился у женщин с рубцом на матке, сейчас это является относительным противопоказанием (необходима индивидуальная оценка риска, возможен осмотр консилиумом врачей).
Наружный поворот также не начинают, если обнаружено подтекание околоплодных вод или началось раскрытие шейки матки.
Этапы наружного поворота по Архангельскому:
— УЗИ плода с фетометрией. Необходимые условия: небольшая масса плода (исключить крупный плод 4000 гр. и более), нормальное количество вод, отсутствие явных пороков, нормальная локализация плаценты.
— Введение бета-адреномиметиков (гексопреналин) внутривенно капельно под контролем артериального давления и пульса. Бета-адреномиметики расслабляют гладкую мускулатуру матки и повышают шансы на успех приема. Для матери введение гексопреналина (гинепрала) может осложниться понижением артериального давления, тахикардией, слабостью и головной болью.
— Возможно (но не всегда) применение эпидуральной анестезии.
— Поворот начинают с предлежащей части (положив руку на тазовый конец), как показано на картинке. Движения плавные, по кругу, без резких толчков.
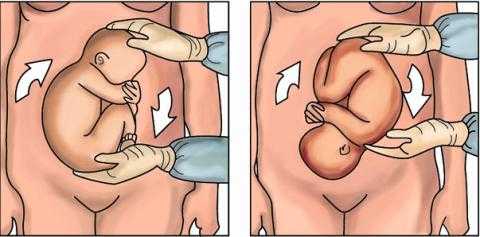
— После поворота, как в случае успеха, так и при неудавшемся повороте, проводят контроль состояния плода. В первую очередь выслушивают сердцебиение плода, затем выполняют кардиотокографию (КТГ). Допплерометрию контролируют по показаниям.
Осложнения наружного поворота:
— острая гипоксия плода (вследствие нарушения кровотока в пуповине, прижатия петель), регистрируется по КТГ (урежение сердечных тонов, неритмичность, приглушенность тонов),
— отслойка плаценты (частичная, редко полная) до 1.4% случаев. В этом случае показно экстренное оперативное родоразрешение.
— травма плечевого нервного сплетения в результате запрокидывания ручек.
— антенатальная гибель плода (острая гипоксия, разрыв матки по рубцу и другие более редкие причины).
При правильной тактике прогноз для плода благоприятный. Наружный акушерский поворот при умелом и грамотном исполнении также редко чреват осложнениями, но застраховаться от них невозможно. Соглашаться или нет на эту процедуру — это ваш выбор, вы всегда можете это обдумать, обсудить с врачом все риски и преимущества и принять окончательное решение. Самостоятельные роды при ножном и смешанном ягодичном предлежании имеют не всегда благоприятный прогноз, высок риск родового травматизма и инвалидизации ребенка.
Роды при тазовом предлежании
Для того, чтобы определить тактику ведения родов нужно учесть ряд факторов:
1. Возраст пациентки. Первородящие в возрасте старше 30 лет и юные первородящие (до 18 лет, а особенно до 16 лет) имеют больший риск травматизма матери и плода в родах. Это происходит из-за меньшей эластичности и растяжимости тканей промежности.
2. Акушерский анамнез. Важно знать: какие роды по счету (первородящие больше рискуют в плане родового травматизма), как протекали предыдущие роды, были ли осложнения, кровотечения, травматизация ребенка, как протекала данная беременность.
3. Оценка родовых путей
— осмотр шейки матки, оценка ее зрелости (готовности к родам),
— оценка таза женщины.
Если существует исходное анатомическое сужение таза (даже небольшое), то самостоятельные роды могут быть опасны.
4. Оценка параметров плода. Если классически крупным плодом считается ребенок весом более 4000 граммов, то в случае тазового предлежания плод весом 3600 граммов и более уже полагается крупным плодом.
— Компенсированное состояние плода, отсутствие признаков гипоксии, нарушения сердцебиения по КТГ и гемодинамических нарушений по данным допплерометрии
5. Особенности тазового предлежания
— вид: ягодичное, смешанное, ножное, коленное,
— положение головки: сгибательное (в норме), разгибательное (патологическое положение).
Самостоятельные роды
Самостоятельные роды в тазовом предлежании допускаются при чисто ягодичном предлежании, компенсированном состоянии плода весом от 2500 до 3500 граммов, нормальных размерах таза матери, готовности родовых путей. Показана дородовая госпитализация.
Беременных с тазовым предлежанием плода не стимулируют на роды, не используют подготовку шейки матки таблетками или гелями, не проводят амниотомию (вскрытие плодного пузыря).
Женщин, имеющих рубец на матке после предыдущей операции кесарева сечения или миомэктомии, также чаще родоразрешают оперативно. В этом случае ориентируются на желание женщины (рожать самой) и внутренние протоколы медучреждения.
И учитывают все вышеприведенные факторы.
Роды принимает только врач.
При родах в головном предлежании акушерское пособие оказывает акушерка, только при возникновении трудностей — врач.
В самостоятельных родах при тазовом предлежании обязательно оказывается пособие по Цовьянову.
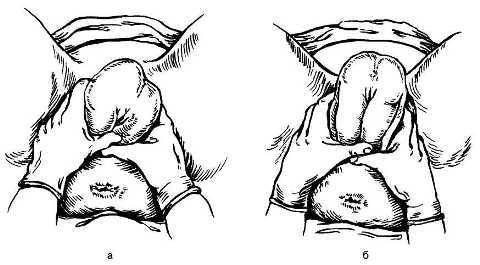
Если пособие по Цовьянову оказывается в случае планового приема родов в ягодичном предлежании (пособие по Цовьянову №1), то целью является сохранение наиболее безопасного членорасположения частей тела плода (ножки разогнуты и прижаты к туловищу), предотвращение преждевременного рождения ножек, запрокидывания ручек и переразгибания головки.
Врач располагается так, чтобы его плечевой пояс находился на уровне промежности женщины. Кисти рук располагаются кольцом, большие пальцы внизу, остальные сверху. По мере продвижения ягодиц плода, врач «снимающими» движениями сдвигает ткани промежности и постепенно освобождает предлежащую часть, при этом большие пальцы рук плотно прижимают ножки в животу плода. В 1 — 2 потуги плод рождается до пупочного кольца. Затем предстоит вывести ручки, если они не выпадают сами, то нужно отклонить туловище плода книзу и передняя ручка выпадает из-под лонной дуги.
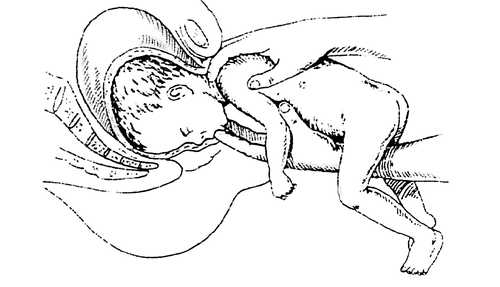
Самая тонкая часть — это выведение головки плода. Если она не рождается легко вместе с потугой, то применяют прием Морисо — Левре.
При выполнении этого приема тело плода располагается на руке акушера, 2-ой и 3-ий пальцы этой руки вводятся во вагалище, надо найти ротик плода и нажать на нижнюю челюсть. Получается, что мы сгибаем головку. Второй рукой (указательным и средним пальцем) в это время следует придерживать шейку плода. Извлечение проводят соответственно биомеханизму родов, смотря на какой плоскости таза в это время находится головка. В самом конце тело отводят сильно кпереди и головка рождается.
Если пособие по Цовьянову (пособие по Цовьянову №2) оказывается при ножном предлежании, то схема действий несколько отличается. Вообще, ножное предлежание — это абсолютное показание к кесареву сечению, но если женщина поступила уже в родах, с полным открытием и оперативное вмешательство невозможно, то приходится действовать сообразно ситуации. Планово такие роды не должны происходить.
Цель при оказании пособия по Цовьянову №2 — предотвратить преждевременное рождение ножек, запрокидывание ручек и переразгибание головки. Это достигается тем, что ножное предлежание переводится в смешанное.
Как только в родовых путях начинают определяться ножки, врач садится также, как при оказании обычного пособия по Цовьянову, на промежность кладется стерильная салфетка (чтобы ослабить скольжение) и оказывается сопротивление потугам ладонью до тех пор, пока не опустятся ягодицы и плод не «сядет на корточки».
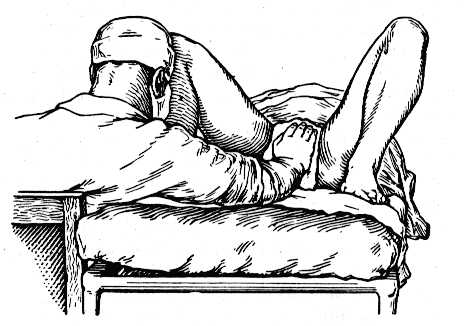
Затем руки располагаются также, как и при обычном пособии по Цовьянову, туловище плода обхватывается руками акушера и постепенно выводится, используя силу потуг.
При оказании любого из этих пособий нельзя тянуть тело ребенка, только содействовать потугам матери и следовать естественному биомеханизму родов.
Если все благополучно, то рождение ребенка проходит гладко, но могут возникнуть осложнения: запрокидывание одной или обеих ручек, запрокидывание головки, затруднение рождения головки и плечевого пояса.
В этих случаях оказывают классическое ручное пособие.
Классическое ручное пособие производится следующим образом: рука акушера вводится во влагалище сбоку от плода, ладонной поверхностью к плоду. Находят угол лопатки и «умывающим» движением выводят ручку. Левой рукой акушер выводит левую ручку, правой — правую. Далее, если головка находится в разгибательном положении, то проводится прием Морисо — Левре. Во время всех манипуляций ассистент (акушерка) придерживает дно матки.
Показания к кесареву сечению при тазовых предлежаниях плода:
смешанное ягодичное предлежание,
ножное и коленное предлежание плода,
тазовое предлежание плода у беременной с рубцом на матке,
тазовое предлежание первого плода из двойни,
разгибательные положение головки при тазовом предлежании,
крупный плод (более 3600 граммов),
тазовое предлежание плода у женщины с анатомическим сужением таза и/или деформацией таза (кососуженный, кососмещенный таз),
отсутствие биологической готовности к родам, тенденция к перенашиванию (незрелая шейка матки),
возраст первородящей более 35 лет (относительное показание),
отягощенный акушерский анамнез (привычное невынашивание, длительное бесплодие, беременность в результате ЭКО, перинатальные потери или перинатальный травматизм плода в анамнезе),
низкая плацентация или краевое предлежание плаценты (относительное показание).
Это показания к оперативному родоразрешению, связанные только с положением плода. Прочие показания могут возникнуть независимо (острая гипоксия плода, показания со стороны сердца или артериального давления, по поводу диабета у беременной и так далее).
Операция кесарева сечения проводится по общим канонам. Как правило, такие операции должны проводиться в ЛПУ 3-го уровня (в перинатальных центрах), где есть реанимация нооворожденных и второй этап выхаживания детей.
Поперечное и косое положение плода
Эти положения встречаются редко, примерно 0.5 — 0.7% от всех случаев. Их относят к неправильным положениям плода.
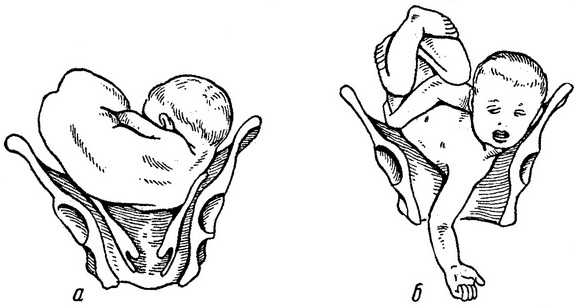
При поперечном (А) положении все части плода находятся над условной линией, соединяющей ости подвздошный костей.
При косом (Б) — головка или тазовый конец пересекают эту линию под углом.
В обоих случаях предлежащая часть не определяется.
 Поперечное и косое предлежание плода
Поперечное и косое предлежание плодаПричины таких положений те же, что тазового предлежания. По УЗИ достоверно подтверждается положение плода, а также можно выявить возможную причину — многоводие, пороки плода или матки, предлежание плаценты.
Осложнения, обусловленные косым или поперечным положением плода: преждевременное излитие вод, преждевременные роды, повышен риск послеродового кровотечения.
Родоразрешение только оперативное.
В плановом порядке при доношенной беременности, либо в экстренном порядке при отхождении вод или развитии любой другой экстренной акушерской ситуации.
Выпадение мелких частей тела — это специфическое осложнение, характерное только для поперечного, реже косого положения плода. При излитии вод и большом открытии маточного зева, матка начинает развивать родовую деятельность и выталкивать плод. Плод, расположенный неправильно, самостоятельно родиться не может. Происходит острая гипоксия плода и выпадение ручки или ножки. Это крайне неблагоприятный прогностический признак. Чаще всего, в этом случае плод уже не жизненспособен.
У матери в этом случае высок риск инфицирования, вплоть до развития акушерского сепсиса.
Нефизиологичное положение плода приводит к перерастяжению матки и повышается риск разрыва, особенно риск высок у многорожавших женщин (дистрофические изменения стенки матки) и у женщин, имеющих рубец. Беременность ведется под тщательным контролем, возможна попытка акушерского поворота. Показана дородовая госпитализация.
Если вы вынашиваете малыша, который расположился не так, как хотелось бы вам и врачу, то это повод более пристально относиться к своему состоянию, предпринимать дополнительные действия и выполнять рекомендации. Но не повод для паники и расстройства. Следите за собой и будьте здоровы!
Врач Петрова А.В.
medicalj.ru
тазовые предлежания плода (биомеханизмы и клиника родов)
ГОУ ВПО ЧЕЛЯБИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ КАФЕДРА АКУШЕРСТВА И ГИНЕКОЛОГИИ № 1
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ ДЛЯ СТУДЕНТОВ 4 КУРСА
Составитель: доцент кафедры акушерства и гинекологии № 1 ПлехановаЛ.М.
Утверждено на заседании кафедры
Зав. кафедрой^ Профессор Медведев Б.И.
2007 год.
ТАЗОВЫЕ ПРЕДЛЕЖАНИЯ ПЛОДА (БИОМЕХАНИЗМЫ И КЛИНИКА
РОДОВ)
Цель занятия: ознакомить студентов с классификацией, диагностикой, особенностями течения беременности и родов при тазовых предлежаниях плода.
Студент должен знать: этиологию, классификацию, биомеханизм родов, особенности течения родов, применяемые пособия в родах, осложнения, возникающие в I и II периодах родов при тазовых предлежаниях плода.
Студент должен уметь: наружными методами обследовать беременную и роженицу, диагностировать тазовые предлежания плода; на фантоме продемонстрировать все моменты биомеханизма родов при тазовом предлежании плода; распознавать их при внутреннем исследовании; определить место нахождения предлежащей части в родовом канале; оказать ручное пособие по Цовьянову и Брахту; классическое акушерское пособие; продемонстрировать выведение головки плода по методу Мориссо-Левре-Ла Шапель и Смелли-Файту; правильно записать данные обследования в истории родов; поставить диагноз и определить тактику ведения родов (роды через естественные родовые пути или операция кесарева сечения).
Содержание занятия
Роды при тазовом предлежании плода существенно отличаются от таковых при головном предлежании. Основным отличием является высокая перинатальная смертность, превышающая потерю детей при родах в головном предлежании в 4-5 раз. Тазовое предлежание встречается в среднем в 3,5% всех родов. При преждевременных родах и многоплодии частота тазовых предлежании плода увеличивается в 1,5-2 раза. 80 из 1000 детей, родившихся в тазовом предлежании, имеют травмы центральной нервной системы (кровоизлияния в мозжечок, субдуральные гематомы, травмы шейного отдела спинного мозга и разрывы мозжечкового намета). Общая частота заболеваемости новорожденных при родах в тазовом предлежании составляет 15-16%.
При тазовых предлежаниях могут быть следующие варианты членорасположения плода:
> чистоягодичное предлежание, когда ножки согнуты в тазобедренных суставах и разогнуты в коленных суставах и прижимают ручки к туловищу плода,
>■ смешанное ягодичное предлежание (предлежат ягодицы и стопы плода, ножки согнуты в тазобедренных и коленных суставах — плод «сидит по-турецки»),
>■ ножные предлежания — полное (предлежат обе ножки) или неполное (предлежит одна ножка). Редко встречается коленное предлежание, которое может быть полным и неполным.
Этиология
Причинами возникновения тазовых предлежании могут быть чрезмерная подвижность плода при недоношенной беременности, многоводии, ограниченная подвижность плода при многоплодной беременности, маловодий, предлежании плаценты, препятствиях к установлению головки во входе в таз при узком тазе, опухолях матки и ее
В современном акушерстве поворот по Брекстон-Гиксу полностью вытеснен операцией кесарева сечения.
Извлечение плода за тазовый конец
Извлечением плода за тазовый конец называют операцию, посредством которой плод, рождающийся в одном из вариантов тазового предлежания, искусственно выводят из родового канала, начиная все манипуляции более активно, когда весь плод или большая его часть находится в родовом канале.
Различают извлечение плода за ножку, обе ножки и паховый сгиб.
Показания: нарушение компенсации сердечно-сосудистой системы роженицы, тяжелое заболевание почек, эклампсия, воспаление легких, эндометрит в родах, гипоксия плода. Операция извлечения плода за тазовый конец чаще является продолжением классического наружно-внутреннего поворота плода при полном открытии маточного зева.
Условия для проведения операции: полное открытие маточного зева, соответствие головки плода родовому каналу, отсуисивие плодного пузыря, околоплодные воды только что излились.
Подготовка к операции: введение спазмолитиков и глубокий ингаляционный наркоз.
Техника операции. Извлечение плода за ножку. Операция слагается из трех этапов.
Первый этап — нахождение, захват ножки и извлечение плода до нижнего угла лопаток. Ножку плода предварительно выводят наружу до голени, захватывают голень рукой так, чтобы большой палец располагался вдоль икроножной мышцы, а остальные пальцы охватывают ножку спереди. Влечение производят кзади и книзу с таким расчетом, чтобы пятка, а затем подколенная ямка были обращены к лону. Извлекая бедро плода, необходимо следить, чтобы туловище плода помещалось в косом размере таза. После прорезывания ягодиц руки врач располагает так, чтобы большие пальцы лежали вдоль крестца, а остальные пальцы охватывали тазовый пояс плода. Вторая ножка при тракциях рождается сама. При появлении из половой щели нижних углов лопаток головка плода вступает во вход в малый таз и прижимает пуповину к костному кольду. Чтобы не допустить глубокую гипоксию плода, от рождения углов лопаток до рождения головки плода должно пройти не более 5-7 минут.
Второй этап — освобождение плечевого пояса. Первый момент — освобождение заднего плечика и ручки плода. Для этого захватывают рукой обе голени плода и его туловище отводят кпереди и в сторону, пока ножки не займут положение, параллельное паховому сгибу, противоположенному стороне освобождаемой ручки. Полуруку, введенную в крестцовую впадину малого таза, осторожно проводят по спинке, плечевому поясу и ручке плода до локтевого сгиба. Умывательным движением по передней поверхности груди плода заднюю ручку выводят из родовых путей. Второй момент -освобождение переднего плечика и ручки плода. Для этого достаточным может быть отклонение туловища плода кзади. Если передняя ручка самостоятельно не родилась, то для освобождения необходимо перевести переднюю ручку в крестцовую впадину. С этой целью врач захватывает обеими руками туловище с родившейся ручкой в области грудной
клетки и поворачивает плод в косой размер таза, противоположенной позиции. При этом спинка и затылок плода должны быть обращены к лону.
Третий этап — освобождение последующей головки плода (способы Смелли-Файта и Морисо-Левре).
Возможные осложнения:
Образование заднего вида. Предотвратить это осложнение можно ротацией туловища плода во время тракций в один из косых размеров таза со спинкой, обращенной к лону.
Запрокидывание ручек за головку плода (три степени). Предотвратить это осложнение можно, если ассистент во время тракций будет прижимать дно матки к головке плода, не позволяя ей разгибаться.
Спазм маточного зева, ригидность промежности, не позволяющие освободить головку плода.
Острая гипоксия и травматические повреждения плода.
Гибель плода
Извлечение плода за обе ножки. К этой операции прибегают при полном ножном предлежании плода или при низведении обеих ножек плода при классическом акушерском повороте плода. Этапы операции те же.
Извлечение плода за паховый сгиб. Если ягодицы плода находятся над входом в малый таз, то низводят ножку плода и производят его извлечение, как при неполном ножном предлежании. Если ягодицы плода вколочены в малый таз и ножку низвести не удается, то извлечение производят за паховый сгиб. Исход для плода, как правило, -неблагоприятный.
studfiles.net
Тазовое предлежание плода
Под предлежанием плода понимают отношение крупной части плода к входу в таз. При тазовом предлежании плод в матке находится в продольном положении, а к входу в таз обращен тазовый конец плода. При головном предлежании плод обращен головкой к выходу из матки.
В случае если к входу в таз предлежат ягодицы -это чисто ягодичное предлежание плода. Если к входу в таз рядом с ягодицами предлежат ступни обеих ножек или одной ножки — это смешанное ягодичное предлежание. При ножном предлежании к входу в таз предлежат обе ножки или одна ножка. Разновидностью ножных предлежании является коленное предлежание. Чаще всего встречается ягодичное предлежание, в 2 раза реже -ножное и крайне редко — коленное предлежание плода. Часто во время родов наблюдается переход одного типа тазового предлежания в другое.
Диагностика
Диагноз тазового предлежания обычно не вызывает трудности. Его постановка основана на данных наружного и влагалищного исследования и результатах специальных методов исследования.
В конце беременности и часто с началом родов тазовый конец не вставляется в малый таз, поэтому дно матки с головкой плода находится высоко, что может сопровождаться жалобами в конце беременности на затрудненное дыхание. Шевеление плода женщина ощущает в нижних отделах живота над лоном.
При пальпации распознавание тазового предлежания основывается главным образом на отличии
головки плода от ягодиц. Над входом в таз определяется менее объемная, менее округлой формы мягковатой консистенции предлежащая часть -тазовый конец. Сердцебиение плода наиболее отчетливо выслушивается обычно выше пупка.
При влагалищном исследовании уточняются данные наружного акушерского осмотра о характере предлежащей части.
Ультразвуковое исследование является наиболее информативным методом, т.к. позволяет уточнить не только характер тазового предлежания, но и вес, пол плода, аномалии его развития, положение головки (согнута или разогнута), а также оценить состояние плодово-плацентарного комплекса.
Особенности родов
Тазовый конец плода первым начинает продвигаться по родовым путям. В зависимости от вида тазового предлежания из половой щели появляются ягодицы, или ягодицы с ножками, или ножки плода. После этого рождается туловище плода до пупка, причем спинка обращена кпереди. Затем плод рождается до нижнего угла лопаток, после чего происходит рождение плечевого пояса и ручек плода. Головка рождается последней в согнутом состоянии: сначала показывается подбородок, затем лицо, лоб, темя и затылок.
В связи с быстрым прохождением головки через костное кольцо таза она не успевает конфигурироваться, и на ней не образуется родовая опухоль, поэтому головка сохраняет округлую форму.
Родовая опухоль при тазовом предлежании формируется на одной из ягодиц, часто переходит с ягодиц на наружные половые органы плода, что проявляется отеком мошонки или половых губ. При ножном предлежании родовая опухоль определяется на ножке, которая становиться отечной и сине-багровой.
Таким образом, главное отличие родов при тазовом предлежании от родов при головном предлежании заключается в том, что головка идет не первой, а последней. Тазовый конец плода, хотя и является довольно объемной частью, все же меньше головки плода, поэтому родовые пути недостаточно расширяются для прохождения последующей головки.
Наиболее благоприятным для родов считается чисто ягодичное предлежание плода. При таком предлежании ножки плода согнуты в тазобедренных и разогнуты в коленных суставах, вытянуты и прижаты вдоль туловища высоко к головке с поднятыми ступнями, что поддерживает сгибание головки. Такое расположение ножек превращает тело плода в конус, постепенно расширенный кверху, а на уровне плечевого пояса он достигает максимального объема, превышающего размер головки, поэтому она рождается без препятствий.
При смешанном ягодичном предлежании ягодицы вместе с ножками лучше расширяют и подготавливают родовые пути для прохождения головки. Однако при смешанном ягодичном и при ножном предлежании чаще, чем при чисто ягодичном, могут возникать осложнения, связанные с нарушением правильного взаиморасположения частей тела плода (запрокидывание ручек, разгибание головки и пр.).
Почему существует тазовое предлежание?
Существует множество факторов, способствующих тазовому предлежанию плода. Они могут быть связаны с состоянием матери (несостоятельность мускулатуры матки, изменения ее в области нижнего сегмента, аномалии развития матки, опухоли матки, сужение таза), плода (многоплодие, аномалии развития или небольшие размеры плода) или плаценты (маловодие, многоводие, короткая пуповина, местоположение плаценты и др.). Есть также мнение о существовании «привычного» тазового предлежания. Согласно ему, повторные роды в тазовом предлежании свидетельствуют о том, что возникновение тазового предлежания обусловлено теми же факторами, что и при предыдущих беременностях. На наследственную предрасположенность указывает тот факт, что беременные с тазовым предлежанием сами родились в тазовом предлежании.
Возможные осложнения
Роды в тазовом предлежании отличаются большей продолжительностью, в результате чего могут возникать различные осложнения, предусмотреть и предупредить которые не всегда удается. В современном акушерстве роды в тазовом предлежании относятся к патологическим в связи с высоким числом осложнений для матери и плода.
Несвоевременное излитие околоплодных вод (раннее или преждевременное) до полного открытия шейки матки происходит в связи с отсутствием пояса соприкосновения между костным тазом и предлежащим тазовым концом плода (особенно часто это бывает при ножном предлежании). При головном предлежании эту функцию выполняет головка: прижимаясь к костям таза, она разделяет воды на передние и задние. Переполнение плод-ого пузыря сообщающимися передними и зад-ними водами приводит к разрыву плодных оболочек, и воды изливаются либо до начала родовой деятельности, либо до полного раскрытия шейки матки. С целью профилактики раннего вскрытия плодного пузыря роженица должна соблюдать постельный режим. Рекомендуется лежать на том боку, в сторону которого обращена спинка плода, при этом обеспечивается постепенное, медленное открытие шейки матки, исключается давление предлежащей части на шейку.
С несвоевременным излитием вод связано и другое осложнение — выпадение петель пуповины, что может привести к гипоксии (кислородному голоданию) плода и даже к его гибели. Риск выпадения пуповины зависит от вида тазового предлежания и встречается в 5 раз чаще, чем при головном. Обязательным является после излития околоплодных вод проведение влагалищного исследования с целью диагностики этого осложнения. Если заправить пуповину не удается (это бывает при ножном предлежании), проводят кесарево сечение.
Еще одно часто встречающееся осложнение -слабость родовой деятельности. Предрасполагают к этому многие факторы тазового предлежания: недостаточное прижатие тазовым концом плода мягких тканей родового канала и матки к костному тазу женщины, отсутствие должного рефлекторного раздражения, а также несвоевременное излитие вод. Слабость родовых сил и досрочное излитие околоплодных вод может привести к затяжным родам, длительному безводному промежутку, инфицированию плода и матери, С целью профилактики этих осложнений роды ведутся на фоне регулярного восполнения энергетических ресурсов организма роженицы с применением витаминных комплексов, спазмолитиков, своевременным назначением медикаментозного родоусиления. В случае отсутствия эффекта от применения родостимулирующей терапии проводят операцию кесарева сечения, С целью профилактики вторичной слабости родовой деятельности для достижения эффективных потуг во втором периоде родов внутривенно вводят препараты, усиливающие сокращения матки. Роженице обеспечивается полусидячее положение и устойчивость точек опоры для рук и ног, С большой осторожностью относятся к применению эпидуральной анестезии, поскольку она вызывает расслабление мышц тазового дна и тем самым уменьшает силу потуг.
Сам механизм родов при тазовом предлежании представляет большую вероятность гипоксии плода. Для тазового предлежания характерно физиологическое учащение сердечных тонов плода в родах, вызванное раздражением висцерального нерва вследствие прижатия конечности к туловищу плода. Нарушение сердечной деятельности плода может быть связано с прижатием пуповины и плаценты головкой плода, расположенной в дне матки. Вероятность гипоксии плода возникает после его рождения до пупочного кольца, т.к. неизбежно происходит прижатие пуповины сначала плечевым поясом, а затем головкой плода к костному кольцу входа в таз. Выдержать отсутствие маточно-плодового кровотока плод может не более 5 минут.
При ведении родов в тазовом предлежании проводится тщательное наблюдение за состоянием плода. Снижение частоты сердечных сокращений до 100-110 ударов в минуту рассматривают как начальные признаки гипоксии плода, равно как и отхождения мекония (первородного кала) при ягодицах, еще не вступивших в полость таза. При выявлении в начале родов признаков внутри-маточной гипоксии плода проводят операцию кесарева сечения. Отхождение мекония при ягодицах, опустившихся в полость таза, объясняется сдавлением кишечника плода стенками родового канала и не является признаком гипоксии.
Преждевременное изгнание плода при недостаточном раскрытии маточного зева или ущемления последующей головки при спастическом сокращении маточного зева чаще встречаются при ножном предлежании, а также при уменьшении массы плода (при преждевременных родах или при задержке внутриутробного развития плода). Причина этих осложнений — несоответствие больших размеров головки по сравнению с небольшими размерами тазового конца. Задержка рождения головки может привести к черепно-спинальной травме плода, его асфиксии и даже к гибели. Чтобы избежать подобных осложнений, роды в тазовом предлежании ведутся под тщательным наблюдением за роженицей, динамикой раскрытия шейки матки. Роженице следует четко выполнять рекомендации медицинского персонала, а в конце второго периода родов с целью профилактики спазма шейки матки женщине вводятся внутривенно спазмолитические средства (АТРОПИН, НО-ШПА). При необходимости используют ингаляционный наркоз.
В периоде изгнания могут наблюдаться осложненные варианты механизма родов, вызванные нарушением естественного расположения частей плода:
Запрокидывание ручек мешает прохождению головки плода через таз.
Чрезмерное разгибание головки, которое встречается очень редко, является показанием для родоразрешения путем операции кесарева сечения, т.к. при влагалищных родах велика вероятность черепно-спинальной травмы у плода. Небольшие разгибания головки, как правило, устраняются спонтанно за счет сокращения матки.
Формирование заднего вида возникает, когда спинка плода во время рождения туловища поворачивается кзади, а головка подбородком может задержаться под лонной дугой и ущемиться. Задний вид тазового предлежания часто самопроизвольно переходит в передний в процессе изгнания.
В случае отклонения от типичного механизма родов врач применяет специальные ручные приемы при тазовых предлежаниях.
Вколачивание в таз ягодиц — осложнение, при котором прекращается продвижение плода по родовым путям. Оно может быть связано либо со слабой родовой деятельностью, либо с несоответствием размеров плода и таза матери. Тщательное наблюдение за характером родовой деятельности, прогрессом родов, правильная оценка предполагаемой массы плода позволяет предотвратить это осложнение. Плод весом 3600 г и более при тазовом предлежании считается крупным, такая предполагаемая масса плода является показанием для проведения плановой операции.
Слишком быстрое рождение головки без кон-фигурации и приспособления к родовому каналу, обусловленное особенностями механизма родов при тазовом предлежании, может привести к разрывам мягких родовых путей у матери, поэтому обязательным является рассечение промежности (перинеотомия, эпизиотомия) при прорезывании ягодиц.
Дети, рожденные в тазовом предлежании, от-носятся к группе высокого риска и требуют наблюдения у невропатолога. Возрастает риск травматических повреждений центральной и периферической нервной системы. Акушерские манипуляции в родах при тазовых предлежаниях могут привести к переломам бедра, плеча, ключицы, повреждению органов брюшной полости.
У детей, рожденных в тазовом предлежании, нередко встречается и такая патология, которая не зависит от метода родоразрешения. Это дисплазия (недоразвитие) тазобедренного сустава и нередко кривошея, что связано с особенностями положения плода в матке. Ранняя диагностика этих нарушений и своевременное их лечение дают хорошие результаты.
Также у таких детей часто отмечается снижение тонуса мышц нижних конечностей, которое, как правило, носит временный характер.
При массе плодов от 2500 до 3500 г исход родов для плодов благоприятен и не зависит от способа родоразрешения.
Ведение родов
Сам по себе диагноз тазового предлежания не является показанием к операции кесарева сечения. Отмечено, что при массе плодов от 2500 до 3500 г исход родов для плодов благоприятен и не зависит от способа родоразрешения. При массе плодов менее 2000 г прогноз родов также не зависит от способа родоразрешения — он связан прежде всего с наличием условий для выхаживания глубоко недоношенных детей. В плане выживания недоношенных детей кроме зрелости легких имеет значение влияние родовой деятельности, т.к. адаптация детей идет лучше при влагалищных родоразрешениях.
Распространено мнение, что при рождении мальчиков в тазовом предлежании целесообразно проведение кесарева сечения, т.к. при естественных родах возникает отек половых органов, который в последующем может негативно сказаться на состоянии генеративной функции. Однако убедительных данных, подтверждающих это, нет, и мужской пол ребенка не может являться показанием к проведению оперативного разрешения.
Увеличение частоты операций кесарева сечения при тазовых предлежаниях не приводит к заметному снижению патологии нервной системы у детей. Установлено, что в У3 случаев во время родов при тазовом предлежании плода имеют место врожденные аномалии. Фактором риска раз-вития церебральной патологии являются хроническая гипоксия плода, преждевременные роды, задержка внутриутробного развития плода и др., т.е. факторы, не связанные с родами.
Необходимо учитывать, что ручные приемы, применяемые при извлечении плода при операции, подобны таковым при ведении родов через естественные родовые пути. Операция кесарева сечения увеличивает риск осложнений у матери, что может сказаться в дальнейшем на ее детородной функции.
Профилактика возможна?
В настоящее время все больше внимания уделяется дородовой коррекции положения плода в матке, что позволяет не идти по пути расширения показаний к кесареву сечению.
В некоторых случаях тазовое предлежание плода самостоятельно переходит в головное. Это может произойти даже в самые последние дни беременности, иногда перед самым наступлением родов. При отсутствии самоповорота после 29 недель беременности женщине рекомендуется корригирующая гимнастика при отсутствии проти-вопоказаний.
В случае неэффективности корригирующей гимнастики в последнее время находит все более широкое применение наружный поворот плода на головку. Использование современных препаратов с целью расслабления матки, проведение поворота под ультразвуковым и кардиомониторным контролем за плодом при отсутствии противопоказаний к повороту позволяет добиться очень хороших результатов.
Целесообразно проводить поворот после 36 недель беременности, т.к. к этому сроку плод считается зрелым, и в случае возникновения осложнений, требующих немедленного родоразрешения путем операции кесарева сечения, прогноз для новорожденного благоприятен.
Если во время беременности не удалось исправить тазовое предлежание на головное, необходима заблаговременная госпитализация для детального обследования и определения тактики наиболее рационального ведения родов.
Требуется ли операция?
При хорошем состоянии роженицы и плода, нормальных размерах таза и средних размерах плода, при готовности организма к родам и эффективной родовой деятельности роды ведутся через естественные родовые пути с минимальным риском для плода. Если в процессе родов появляются осложнения, проводится кесарево сечение. В плановом порядке кесарево сечение проводится при таких показаниях, как анатомически узкий таз, возраст первородящей более 35 лет, крупные размеры плода — более 3600 г, рубец на матке и др.
www.9months.ru

Добавить комментарий